Mục lục
1. CÁC KỸ THUẬT THĂM KHÁM HÌNH ẢNH GAN
1.1. Siêu âm
Đóng vai trò rất quan trọng trong các thăm khám hình ảnh gan. Nó là khám xét hình ảnh được chỉ định đầu tiên đối với bệnh lý gan, đặc biệt là các tổn thương khu trú và thực hiện khi bệnh nhân nhịn đói. Thăm khám gan, đường mật, tuỵ, lách được tiến hành đồng thời.
Siêu âm Doppler thường đi kèm với siêu âm cắt lớp để đánh giá hình thái và tình trạng mạch máu (chiều dòng chảy, tốc độ, lưu lượng) của hệ thống tĩnh mạch cửa, tĩnh mạch gan và động mạch gan.
Triệu chứng học siêu âm dựa vào sự thay đổi về hình thái, thay đổi cấu trúc âm (đều hay không đều, tăng âm hay giảm âm, không âm, hoặc âm hỗn hợp) của gan và thay đổi vị trí, kèm theo hay không huyết khối trong lòng các mạch máu. Cấu trúc âm trong bệnh lý gan có thể chia thành:
– Cấu trúc rỗng âm: Hay còn gọi là không âm, biểu hiện trên màn là một vùng đen, thường có giới hạn rõ và có tăng âm phía sau. Cấu trúc rỗng âm hoàn toàn thường gặp trong tổn thương nang gan. Các cấu trúc rỗng âm không hoàn toàn, có phản hồi âm nhiều hay ít tuỳ theo bản chất của tổn thương có thể gặp trong nang gan có biến chứng (nhiễm trùng, chảy máu….), áp xe gan, khối máu tụ, u gan hoại tử, một số tổn thương u dạng nang…
– Cấu trúc giảm âm: Là cấu trúc có cường độ phản hồi âm thấp hơn nhu mô gan có thể gặp ở hai dạng tổn thương khác nhau. Dạng thứ nhất là biểu hiện của một khối u đặc ít âm thường gặp trong u bạch huyết, một số tỷ lệ của u gan nguyên phát cũng như thứ phát. Dạng thứ hai là biểu hiện của một vùng tổn thương dạng dịch rất đặc như áp xe, u lao bã đậu hoá. Dạng này thường kèm theo dấu hiệu tăng âm phía sau khối.
– Cấu trúc tăng âm: Là cấu trúc có cường độ phản hồi âm cao hơn nhu mô gan, biểu hiện sáng hơn nhu mô gan lân cận, là cấu trúc đặc. Cấu trúc tăng âm thường gặp trong u máu, u mỡ, một số tỷ lệ u gan ác tính nguyên phát hoặc di căn, vôi hoá nhu mô gan.v.v.. Gan tăng âm lan toả được so sánh với mức độ phản hồi âm của nhu mô thận và thường biểu hiện của bệnh lý gan lan toả như nhiễm mỡ, xơ gan.
– Cấu trúc đồng âm: Là cấu trúc có cùng mức độ phản hồi âm với nhu mô gan. Các tổn thương có cấu trúc đồng âm thường dễ bỏ sót trên siêu âm. Chẩn đoán các tổn thương này thường phải dựa vào dấu hiệu hiệu ứng khối như đè đẩy các mạch máu, đè đẩy đường mật, thay đổi của bờ gan.v.v.
– Cấu trúc hỗn hợp: Là cấu trúc gồm cấu trúc dịch và cấu trúc đặc xen lẫn nhau, hay gặp trong áp xe gan, u gan hoại tử, tụ máu trong nhu mô gan.
– Cấu trúc không đều thường chỉ những tổn thương đặc có cấu trúc tăng âm và giảm âm xen kẽ nhau như trong u máu có kích thước lớn, u gan ác tính.v.v.
Ngoài ra siêu âm còn cho phép hướng dẫn chọc dò sinh thiết hoặc điều trị trong một số bệnh lý gan.
Tuy nhiên, siêu âm bị hạn chế khi bệnh nhân béo, hơi trong các quai ruột, sẹo thành bụng, đồng thời đây là một phương pháp phụ thuộc nhiều vào người thăm khám.
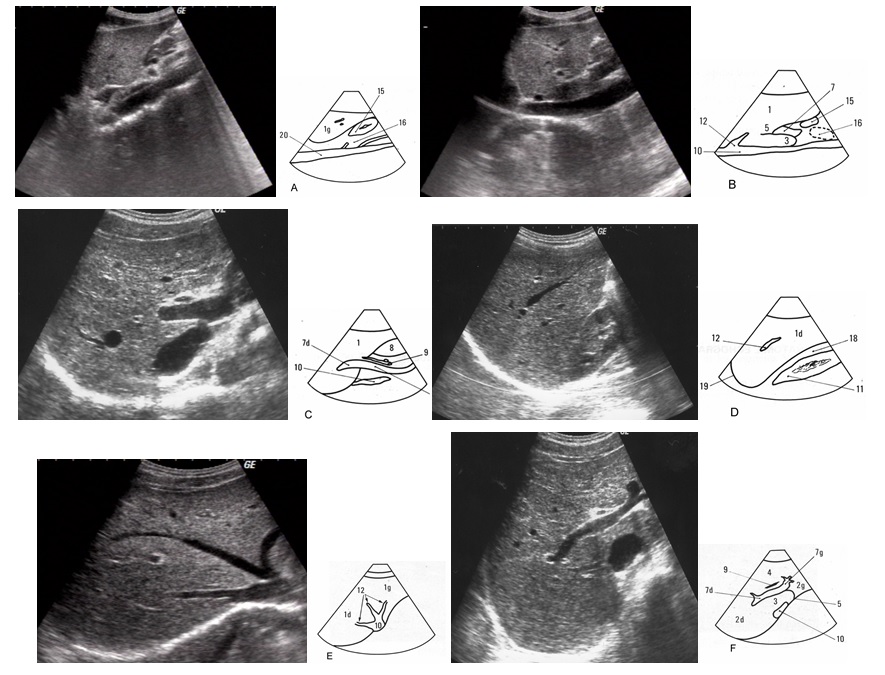
Hình 2.46. Một số lát cắt ngang trên siêu âm để phân chia giải phẫu gan.
Các lát cắt đứng dọc (A-D): A. Cắt dọc qua gan trái và động mạch chủ, B. Cắt dọc qua tĩnh mạch chủ dưới; C. cắt dọc qua rốn gan; D.cắt dọc gan và thận phải.
Các lát cắt ngang (E-F): E. Cắt ngang quặt ngược qua hợp lưu tĩnh mạch gan; F. Cắt ngang qua chỗ chia tĩnh mạch cửa.
1.2. Chụp cắt lớp vi tính
Độ chính xác chẩn đoán của phương pháp này gần tương đương với siêu âm. Tuy nhiên, chụp cắt lớp vi tính có ưu thế rất lớn trong việc chẩn đoán các tổn thương khu trú nhỏ cũng như đánh giá mức độ lan rộng của tổn thương, nhất là trong ung thư gan. Phương pháp này được chỉ định tiếp sau siêu âm. Chụp cắt lớp mạch máu (angio-scan) gan cho phép nghiên cứu huyết động học của các khối u, hình ảnh tĩnh mạch cửa, tĩnh mạch gan và động mạch gan. Sự tiến bộ của kỹ thuật chụp cắt lớp vi tính xoắn ốc cho phép cắt lớp toàn bộ gan trong một lần nín thở có thể tránh được các hình giả do thở và tránh bỏ sót các tổn thương nhỏ. Hai lần cắt xoắn ốc có thể thực hiện ở hai lần nín thở trong hai phút: Lần một ở thì động mạch (15-20giây) và lần hai ở thì tĩnh mạch cửa (40-60giây). Hiện nay, chụp cắt lớp vi tính đa dãy đầu dò thì khả năng phát hiện tổn thương gan của phương pháp này tăng lên rất nhiều.
Triệu chứng học của cắt lớp vi tính dựa vào nghiên cứu thay đổi tỷ trọng (giảm, đồng hoặc tăng tỷ trọng) của gan cũng như của các vùng bệnh lý trước và sau khi tiêm thuốc cản quang, đồng thời dựa vào mức độ, cách bắt thuốc cản quang của tổn thương để định hướng tổn thương.
1.3. Hình ảnh cộng hưởng từ (IRM): Cho phép nghiên cứu giải phẫu và cấu trúc gan vì có thể cắt lớp theo 3 chiều không gian và cho phép phân loại tổ chức tốt.
Triệu chứng học phụ thuộc vào cường độ tín hiệu (tăng, giảm cường độ).
1.4. Chụp mạch máu. Hiện nay, siêu âm doppler, chụp cắt lớp vi tính và hình ảnh cộng hưởng từ đã làm giảm nhiều các chỉ định chụp mạch máu để chẩn đoán, ngược lại nó được sử dụng nhiều với mục đích can thiệp. Chụp động mạch có thể được chỉ định trong các trường hợp trước khi mổ các u gan, ghép gan, cũng như một số thủ thuật điện quang can thiệp.
1.5. Chụp gan mật không chuẩn bị với mục đích phát hiện những cản quang bất thường vùng này như hơi trong đường mật, sỏi mật cản quang (chủ yếu là sỏi túi mật) vôi hoá trong nhu mô gan, trong khối u…
2. MỘT SỐ BỆNH LÝ HAY GẶP CỦA GAN
2.1. Các khối u lành tính
Thường được phát hiện tình cờ.
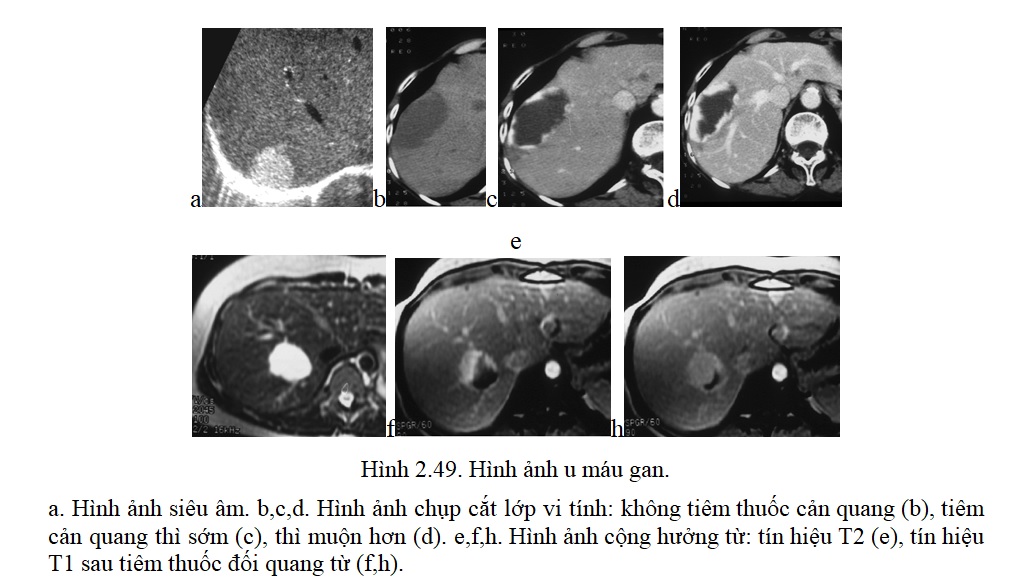
2.1.1. U máu là khối u lành tính hay gặp nhất ở gan, có thể đơn độc hay nhiều ổ, phần lớn thường nhỏ (80% có đường kính dưới 4cm), không có triệu chứng và thường phát hiện tình cờ. Một vài trường hợp u máu lớn có thể có triệu chứng. Về mặt vi thể, tổn thương là những hồ máu được bao bọc bởi những tế bào nội mô, tùy theo kích thước các hồ máu có thể chia ra u mao mạch và u máu dạng hang.
– Siêu âm: Hình ảnh u máu rất thay đổi, thể hay gặp nhất là tăng âm, thể ít âm thường hiếm, thể hỗn hợp hay gặp ở những u máu lớn có đường kính trên 4cm. Giới hạn khối nét không có sự chuyển tiếp giữa vùng tổn thương và vùng nhu mô lành, đường viền tròn, đôi khi chia thuỳ, đôi khi có tăng âm phía sau khối. Chúng thường nằm ở vùng ngoại vi sát vòm hoành hoặc tiếp cận với một tĩnh mạch gan.
– Chụp cắt lớp vi tính: Trước khi tiêm thuốc cản quang, tổn thương là một vùng giảm tỷ trọng. Trong trường hợp các u máu lớn đôi khi vùng trung tâm có tỷ trọng khác nhau tương ứng với tổn thương xơ, chảy máu hoặc vôi hoá. Sau khi tiêm thuốc cản quang, tổn thương bắt thuốc thành nốt ở ngoại vi sau đó lấp đầy dần vào trung tâm, trên các lớp cắt muộn thuốc cản quang lấp đầy khối u một cách đồng đều.
– Hình ảnh cộng hưởng từ: Là phương pháp tốt nhất để chẩn đoán xác định u máu. Các u máu thường rất giảm tín hiệu ở T1, nhưng lại rất tăng tín hiệu ở T2. Phần lớn các u máu tăng tín hiệu ở T2 hơn các khối di căn.
2.1.2. Phì đại thể nốt khu trú: Là khối u tế bào gan lành tính hay gặp.
– Siêu âm: Khối biểu hiện bằng một khối tròn hoặc bầu dục, không có vỏ, cấu trúc âm đều, đậm độ gần với đậm độ nhu mô gan, nhiều khi khó phân biệt được giới hạn của nó với nhu mô lành và chỉ thấy được bằng hội chứng khối u. Đôi khi có những đường âm mảnh hội tụ về trung tâm tương ứng với những dải xơ. Siêu âm doppler có thể thấy tín hiệu động mạch ở vùng trung tâm khối u.
– Chụp cắt lớp vi tính: Trước khi tiêm cản quang, khối u đồng tỷ trọng với nhu mô gan và đồng nhất. Sau khi tiêm thuốc cản quang, ở thì động mạch khối bắt thuốc mạnh, đồng nhất và trở lại đồng tỷ trọng với nhu mô gan ở thì tĩnh mạch cửa. Có thể thấy hình ảnh hình sao ở trung tâm, hình này giảm tỷ trọng khi chưa tiêm thuốc cản quang và bắt thuốc muộn sau khi tiêm. Sự xuất hiện các mạch máu ở trung tâm khối ở thì động mạch là một yếu tố quan trọng để chẩn đoán.
– Hình ảnh cộng hưởng từ: Phì đại thể nốt khu trú biểu hiện bằng hình khối không có vỏ, không có đường viền ngoại vi, đồng tín hiệu ở T1, đồng tín hiệu hoặc tăng tín hiệu nhẹ ở T2. Sau khi tiêm Gadolinium, khối bắt thuốc sớm, mạnh và đồng nhất.
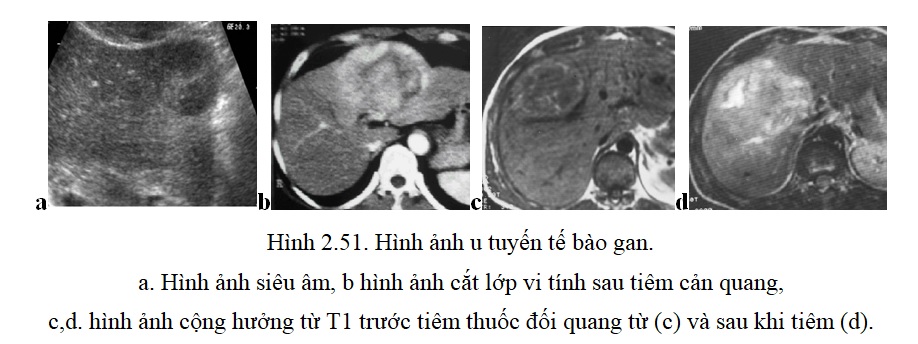
2.1.3. U tuyến gan: Là loại u tế bào gan, hiếm gặp, thường gặp ở phụ nữ trẻ dùng thuốc tránh thai đường uống.
– Siêu âm: Hình ảnh siêu âm rất thay đổi. U tuyến thường là tổn thương đơn độc, tròn giới hạn rõ, có vỏ bọc, bờ nhẵn với một vùng chuyển tiếp rõ nét giữa tổn thương và nhu mô khế cận. U tuyến nhỏ, dưới 3 cm, thường có cấu trúc âm đồng nhất, hơi giảm âm so với nhu mô gan. Các khối u lớn, trên 3 cm đường kính, cấu trúc âm đôi khi không đều do có những vùng chảy máu hoặc hoại tử.
– Chụp cắt lớp vi tính: Trước khi tiêm thuốc cản quang, tổn thương thường giảm tỷ trọng, nhưng có thể có những vùng tăng tỷ trọng do chảy máu trong u. Sau khi tiêm, u tuyến bắt thuốc rất thay đổi, nhưng kém hơn u phì đại thể nốt và có thể bắt thuốc không đồng đều.
– Hình ảnh cộng hưởng từ: U tuyến có giới hạn rõ nét. Khoảng 1/3 các trường hợp có vòng ngoại vi tương ứng với bao giả quanh u. Ở T1 nó có tín hiệu thay đổi, thường tăng tín hiệu. Sự bắt thuốc cản quang sớm và muộn của u tuyến kém hơn và không đồng đều so với u phì đại thể nốt khu trú.
Chẩn đoán phân biệt u tuyến với ung thư tế bào gan bằng hình ảnh thường rất khó khăn.
2.1.4. Nang gan
Nang gan hay còn gọi là nang mật đơn thuần là tổn thương lành tính hay gặp, có thể đơn độc, nhưng cũng có thể nhiều trong bệnh gan đa nang kèm theo thận đa nang. Kích thước nang rất thay đổi và có thể tăng lên theo tuổi nhưng chậm. Phần lớn nang gan không gây nên triệu chứng lâm sàng, nó chỉ có triệu chứng khi kích thước lớn hoặc biến chứng như vỡ, chảy máu, nhiễm trùng.
– Siêu âm: Biểu hiện bằng khối tròn hay nhiều thuỳ với lòng rỗng âm, thành mỏng, đều và luôn có dấu hiệu tăng âm phía sau. Đối với nang gan điển hình chỉ một mình siêu âm đã có thể khẳng định chẩn đoán. Nhưng trong một số trường hợp không điển hình cần phối hợp thêm chụp cắt lớp vi tính và đôi khi cần cả cộng hưởng từ.
Cần chẩn đoán phân biệt nang gan đơn thuần với các tổn thương dạng nang khác ở gan: nang ký sinh trùng (như sán lá gan lớn), u gan nguyên phát dạng nang (u tuyến dạng nang, ung thư tuyến dạng nang…) và các di căn dạng nang. Chẩn đoán phân biệt dựa vào: thành không đều có thể có các nụ sùi, vôi hoá, có vách ngăn, chất chứa trong nang không đồng nhất và bắt thuốc cản quang.
Chẩn đoán hình ảnh nang gan thường chỉ dừng ở siêu âm là đủ. Tuy nhiên, chụp cắt lớp vi tính và cộng hưởng từ có thể được chỉ định đối với những trường hợp nang gan không điển hình trên hình ảnh siêu âm.
2.1.5. U mỡ: Rất hiếm. Trên siêu âm u mỡ thường tăng âm, bờ rõ nét, không tăng âm phía sau. Chụp cắt lớp vi tính khẳng định chẩn đoán với bản chất tỷ trọng mỡ của khối u (-30UH).
2.2. Các khối u ác tính ở gan
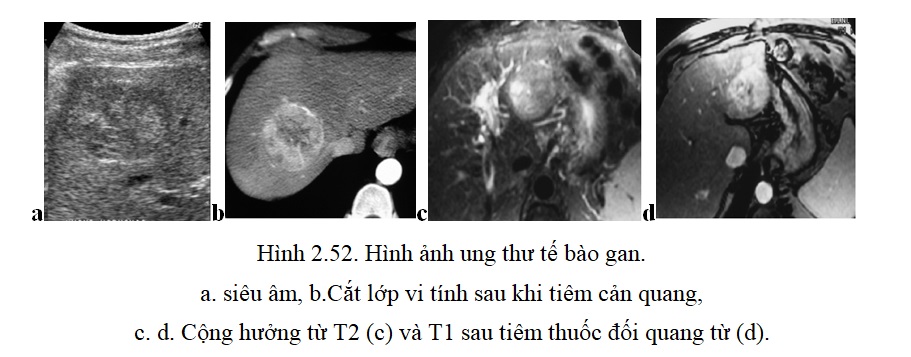
2.2.1. Ung thư tế bào gan: Là loại u ác tính nguyên phát hay gặp nhất ở bệnh nhân xơ gan và có tiền sử viêm gan siêu vi trùng, nam giới nhiều hơn nữ giới.
– Siêu âm: Có 3 thể: Thể khối đơn độc, thể nhiều khối, thể thâm nhiễm lan toả.
+ Thể khối: Ở giai đoạn sớm, biểu hiện bằng một nốt nhỏ, thường tròn, ít âm. Giai đoạn này việc chẩn đoán kết hợp với định lượng alphafoetoproteine và chọc sinh thiết dưới hướng dẫn của siêu âm. Các khối lớn thường tăng âm và âm không đều, thường có hoại tử trung tâm. Bao quanh khối có viền giảm âm. Trên siêu âm doppler khối giàu mạch máu ở ngoại vi và cả trung tâm.
+ Thể thâm nhiễm lan toả thường khó chẩn đoán, nó biểu hiện bằng những bè giảm âm và âm không đều.
Ngoài ra, chẩn đoán còn dựa vào các dấu hiệu gián tiếp như: gan to, hình dáng gan thay đổi, huyết khối ở các tĩnh mạch gan và tĩnh mạch cửa, hạch rốn gan.v.v, có khi kèm theo giãn đường mật trong gan.
– Chụp cắt lớp vi tính: Trước khi tiêm thuốc cản quang, khối u biểu hiện bằng một vùng giảm tỷ trọng, nhưng cũng có khoảng 12% đồng tỷ trọng và khoảng 2-25% các trường hợp có vôi hoá trung tâm. Sau khi tiêm cản quang, khối u bắt thuốc cản quang mạnh, sớm và đào thải nhanh và không dều. Vùng trung tâm khối đôi khi không đều do chảy máu hoặc hoại tử.
Chụp cắt lớp vi tính có vai trò quang trọng để phát hiện các khối u nhỏ và đánh giá mức độ lan rộng của khối u, nhất là phát hiện các hạch bệnh lý.
-Hình ảnh cộng hưởng từ: Có độ nhạy cao để phát hiện các tổn thương bé. Khối u tế bào gan giảm tín hiệu ở T1 và tăng tín hiệu ở T2. Một số khối ung thư phát triển trên nền gan xơ thường tròn tăng tín hiệu ở T1, và được viền quanh bởi hình vỏ xơ giả giảm tín hiệu cả T1 và T2.
Ngoài ung thư tế bào gan, trong số các khối u ác tính nguyên phát ở gan còn phải kể đến: ung thư tế bào xơ dẹt, hay gặp ở người trẻ; ung thư đường mật ngoại vi, thường là thể hỗn hợp bao gồm tế bào gan và tế bào biểu mô đường mật (hépatocholangiocarcinome); u bạch mạch ở gan, u máu ác tính.
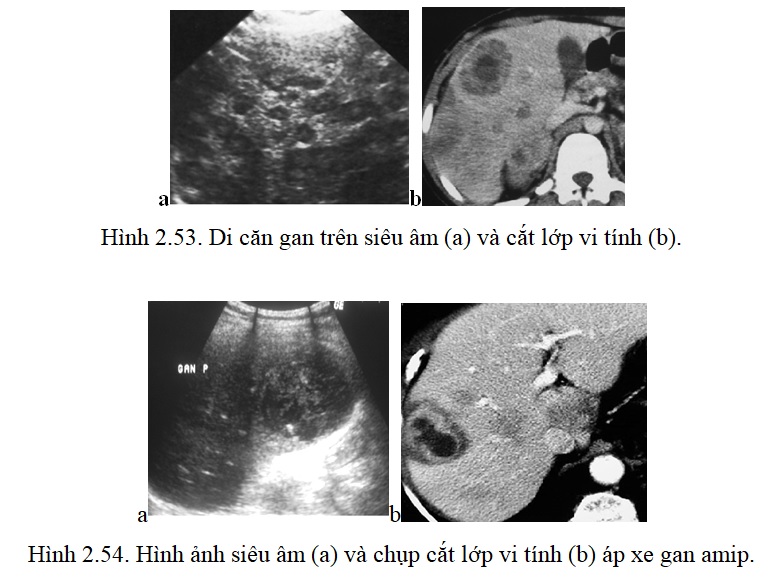
2.2.2. Di căn gan: Việc phát hiện di căn gan của một khối u nguyên phát có ý nghĩa quan trọng để tiên lượng bệnh nhân.
– Siêu âm: Là phương pháp có độ nhạy cao đối với các khối u trên 2cm. Mặc dù không thực sự đặc hiệu, nhưng siêu âm cũng cho phép hướng tới chẩn đoán nguồn gốc của di căn.
+ Thể tăng âm, nghèo mạch máu trên Doppler, không kèm dấu hiệu tăng âm phía sau và không phì đại động mạch thuỳ gan thường gợi ý một di căn của ống tiêu hoá nhất là đại tràng. Hình ảnh điển hình khi khối được bao quanh bởi vòng giảm âm tạo nên hình bia.
+ Thể tăng âm, tăng mạch máu (giả u máu), với sự tăng âm phía sau và giãn động mạch thuỳ gan thường là di căn của khối u nội tiết (gastrinome, insulinome…).
+ Thể giảm âm, đồng nhất thường là di căn của ung thư vú, ung thư tiền liệt tuyến…
Trong di căn kích thước gan thường không to, huyết khối tĩnh mạch hiếm.
– Chụp cắt lớp vi tính: Hình ảnh thay đổi phụ thuộc vào kích thước, sự phân bố mạch máu và mức độ hoại tử.
Các khối nghèo mạch máu thường là di căn của đại trực tràng. Trước khi tiêm thuốc cản quang khối giảm tỷ trọng và có thể có vôi hoá trung tâm. Sau khi tiêm thuốc cản quang, khối tăng tỷ trọng nhẹ ở ngoại vi sau đó tăng dần vào trung tâm một cách không đều và không hoàn toàn.
Các khối di căn giàu mạch của những ung thư nội tiết bắt thuốc mạnh và rất sớm ngay sau khi tiêm thuốc cản quang.
– Hình ảnh cộng hưởng từ
+ Di căn đại- trực tràng: Hình ảnh của chúng không đặc hiệu, thường giảm tín hiệu ở T1 và tăng tín hiệu T2, đồng thời kèm theo một vùng tăng tín hiệu quanh tổn thương. Sau khi tiêm Gadolium tổn thương bắt thuốc sớm và tạm thời.
+ Di căn của các khối u nội tiết giảm tín hiệu rõ rệt ở T1 và tăng tín hiệu mạnh ở T2. Sau khi tiêm thuốc cản quang tổn thương bắt thuốc sớm và thành vòng.
2.3. Áp xe gan
Có hai loại áp xe a míp và áp xe mủ (áp xe do vi trùng).
2.3.1. Áp xe gan a míp: Siêu âm có vai trò quan trọng để chẩn đoán xác định, vị trí và hướng dẫn chọc hút điều trị nếu cần. Giai đoạn chưa hoá mủ, tổn thương là một vùng giảm âm ranh giới chưa rõ và có thể có tăng âm nhẹ phía sau. Giai đoạn đã hoá mủ, áp xe là một ổ tròn, đôi khi có vài hoặc nhiều ổ, có cấu trúc âm của dịch đặc hoặc lỏng, giới hạn rõ nhưng không có hình ảnh vỏ rõ nét. Chẩn đoán dựa vào hình ảnh siêu âm kết hợp với lâm sàng, các phương pháp như chụp cắt lớp vi tính, cộng hưởng từ thường không cần thiết.
2.3.2. Áp xe gan do vi trùng (hay áp xe gan đường mật). Hình ảnh siêu âm thay đổi tuỳ theo giai đoạn tiến triển của bệnh. Giai đoạn sớm, phù nề và viêm nhiễm tạo nên những đám giới hạn không rõ nét, âm không đều, tròn hoặc bầu dục, thường hay ở thuỳ phải hơn thuỳ trái. Giai đoạn muộn, các ổ viêm nhiễm khu trú thành ổ áp xe. Biểu hiện bằng tổn thương nhiều ổ, kích thước thay đổi to nhỏ khác nhau, có cấu trúc dịch và khi có hơi do vi trùng sinh khí. Các tổn thương này thường đi kèm với các tổn thương khác ở gan như sỏi đường mật, sỏi túi mật, hoặc giun đường mật. Nhưng đôi khi có nguyên nhân từ đường máu.


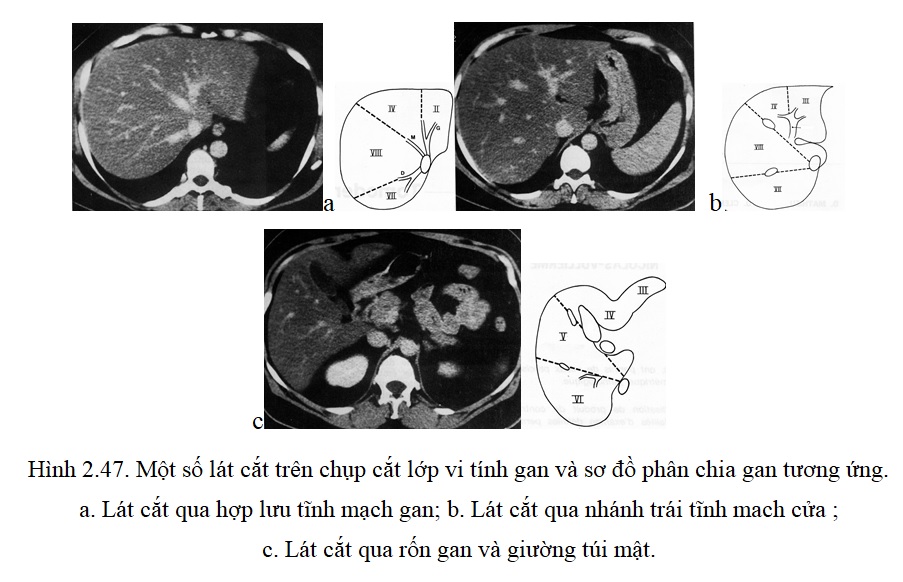
2.4. Các tổn thương lan toả của gan
2.4.1. Xơ gan
Siêu âm và chụp cắt lớp vi tính để chẩn đoán xơ gan dựa trên những thay đổi về hình thái của gan.
Giai đoạn sớm: Gan có thể to toàn bộ, tăng âm toàn bộ nhu mô gan nhưng vùng sâu giảm âm hơn vùng nông và sự bão hoà âm vùng sâu chậm và không hoàn toàn, các mạch máu vùng ngoại vi của gan khó nhìn thấy hơn.
Giai đoạn muộn: Cấu trúc âm của gan thay đổi nhiều:
-Bờ gan mấp mô, dấu hiệu này dễ thấy hơn ở thể xơ gan nốt lớn, nhất là khi đã có dịch cổ chướng và nên dùng đầu dò với tần số cao (5 MHz) khi tìm dấu hiệu này.
– Phì đại phân thuỳ I: Theo Seitz tỷ lệ phân thuỳ I/ gan trái trên lớp cắt dọc qua tĩnh mạch chủ dưới < 0,35.Theo Harbin tỷ lệ phân thuỳ I/ thuỳ phải đo theo lát cắt ngang (tốt nhất là đo trên phim chụp cắt lớp vi tính) 0,65, nếu tỷ lệ này trên 0,65 thì khả năng có xơ gan là 94-96% (tỷ lệ này biểu hiện của sự phì đại phân thuỳ I và teo nhỏ thuỳ phải) nếu tỷ lệ này < 0,60 thì ít có khả năng xơ gan.
– Teo nhỏ thuỳ gan phải. Phì đại thuỳ trái tỷ lệ kích thước ngang thuỳ trái/ thuỳ phải 1,30, nếu tỷ lệ này >1,30 thì có khả năng xơ gan với độ nhạy 74% và độ đặc hiệu 100%.
– Hình ảnh tăng áp lực tĩnh mạch cửa:
– Thay đổi ở túi mật:thành túi mật dày, trong trường hợp này có nhiều nguyên nhân (giảm proteine máu, giãn tĩnh mạch thành túi mật do tăng áp lực tĩnh mạch cửa)
– Siêu âm Doppler: cho thấy những thay đổi mạch máu trong gan theo hướng ngoằn ngoèo và mảnh hơn. Đồng thời siêu âm Doppler cho phép đánh giá có tăng áp lực tĩnh mạc cửa hay không.
2.4.2. Gan nhiễm mỡ
2.4.2.1. Gan nhiễm mỡ lan toả đồng nhất
Siêu âm: về mặt hình ảnh siêu âm là chỉ định đầu tiên. Trên siêu âm có thể thấy:
Nhu mô gan tăng âm và bão hoà âm vùng sâu nhanh làm cho gan sáng hơn bình thường. Đôi khi cần so sánh đậm độ gan- thận, trong trường hợp gan nhiễm mỡ sự chênh đậm độ gan-thận tăng. Sự tăng đâm độ nhu mô gan làm cho khó nhìn thấy các mạch máu trong gan (gan mịn hơn), đồng thời cũng làm cho một số tổn thương tăng âm hơn nhu mô gan bình thường trở thành giảm âm hơn trong gan nhiễm mỡ.
Gan nhiễm mỡ thường lan toả toàn bộ gan, nhưng cũng có trường hợp chỉ nhiễm mỡ khu trú ở một thuỳ hoặc một phân thuỳ. Trong trường hợp này thuỳ bị nhiễm mỡ tăng đậm độ một cách đồng nhất và chiếm một thuỳ hay phân thuỳ, nhưng cấu trúc của mạch máu không thay đổi.
2.4.2.2. Gan nhiễm mỡ lan toả không đồng nhất
– Gan nhiễm mỡ thành bè tăng âm lan toả trong nhu mô gan lành ít âm hơn (dạng bản đồ địa chất). Hai tiêu chuẩn để chẩn đoán phân biệt với các tổn thương khác:
+ Không có sự đè đẩy các cấu trúc mạch máu và bờ gan ở cả hai vùng tăng âm và giảm âm
+ Các cấu trúc mạch máu đi vào các vùng tăng hoặc giảm âm không thay đổi về đường đi cũng như khẩu kính.
– Những đảo tổ chức gan bình thường trên nền gan nhiễm mỡ lan toả tạo nên hình ảnh gan không đồng nhất. Những đảo tổ chức gan lành sẽ ít âm hơn trên nền gan tăng tăng âm do nhiễm mỡ trên siêu âm, nhưng trên chụp cắt lớp vi tính lại tăng tỷ trọng và bắt thuốc cản quang mạnh hơn. Chẩn đoán phân biệt cũng dựa vào hai tiêu chuẩn nêu trên.
– Chụp cắt lớp vi tính: Vùng gan nhiễm mỡ giảm tỷ trọng hơn so với vùng gan bình thường.
2.4.3. Một số bệnh lý gan lan toả khác
Nhiễm sắt gan: Tế bào gan nhiễm sắt do tăng hấp thu sắt của ruột non và tăng nhận sắt của tế bao gan. Đây là một bệnh lý di truyền. Chẩn đoán chủ yếu dựa vào xét nghiệm máu. Chụp cắt lớp vi tính thấy nhu mô gan tăng tỷ trọng tự nhiên (trên 75UH)
Thoái hoá dạng tinh bột gan: Có thể gặp trong bệnh u tuỷ, viêm đa khớp dạng thấp, ung thư thận.v..v. Gan to toàn bộ, giảm tỷ trọng lan toả trên chụp cắt lớp vi tính
Tích glycogene ở gan: Gặp ở người trẻ do thiếu hụt glucose 6 phosphatase), gan to, tăng tỷ trọng lan toả trên CT.
2.5. Tăng áp lực tĩnh mạch cửa
Tăng áp lực tĩnh mạch cửa (TATMC) được xác định khi áp lực tĩnh mạch cửa trên 15mmHg và chênh áp cửa chủ trên 5 mmHg. Có 3 vị trí tắc làm TATMC. Sau gan (tĩnh mạch gan, tĩnh mạch chủ dưới), trong gan và trước gan (tĩnh mạch cửa). Tăng áp lực tĩnh mạch cửa gây nên giãn tĩnh mạch (TM) ở vùng thượng lưu vùng tắc và/hoặc phát triển các hệ thống tuần hoàn bàng hệ hệ thống tĩnh mạch chủ hoặc hệ thống tĩnh mạch cửa vùng hạ lưu chỗ tắc.
Biến chứng TATMC: Dịch cổ chướng, chảy máu tiêu hoá, hôn mê gan.
Chẩn đoán hình ảnh chủ yếu dựa vào siêu âm và có thể chụp cắt lớp vi tính để tìm kiếm các dấu hiệu sau:
– Tăng khẩu kính tĩnh mạch cửa: Tĩnh mạch cửa giãn với ĐK > 13mm. Khẩu kính này ít thay đổi khi hít vào sâu và đồng thời cũng ít thay đổi trước và sau bữa ăn (bình thường sau bữa ăn khẩu kính tĩnh mạch cửa cũng như các mạch tạng tăng lên nhưng trong TATMC thì có thể không tăng hoặc tăng ít).
– Các đường đổi dòng cửa-chủ
Tái lập tĩnh mạch cạnh rốn: Tĩnh mạch cạnh rốn bắt nguồn từ nhánh trái tĩnh mạch cửa đi trong rãnh dây chằng liềm khi đi ra khỏi gan về phía rốn. Tĩnh mạch này chỉ hoạt động thời kỳ thai nhi sau đó teo đi nhưng trong trường hợp TATMC thì được tái lập (khoảng 32-46%). Khi có sự tái lập TM cạnh rốn thường kèm theo tăng khẩu kính của nhánh trái tĩnh mạch cửa, và dòng chảy của TM cửa có ưu thế trái. Đồng thời đây là một dấu hiệu gián tiếp biểu hiện nhánh trái TM cửa thông.
Đổi dòng sang tĩnh mạch vành vị: Về mặt giải phẫu, tĩnh mạch vành vị được bắt nguồn từ tâm-phình vị và các tĩnh mạch quanh thực quản. Đường đi của chúng nằm dọc theo bờ cong nhỏ dạ dày và bờ sau gan trái và đổ vào hợp lưu tĩnh mạch lách-mạc treo tràng trên; trên lát cắt dọc chúng nằm theo trục của tĩnh mạch mạc treo tràng trên nhưng hơi lệch sang trái. Trong trường hợp TALTMC dòng chảy đảo chiều từ hệ thống tĩnh mạch cửa về đám rối tĩnh mạc quanh thực quản, cũng như các tĩnh mạch tâm-phình vị để đổ vào tĩnh mạch Azygos để về tĩnh mạc chủ trên. Chính sự đổi chiều dòng chảy này làm cho các tĩnh mạch quanh thực quản và các tĩnh mạch tâm-phình vị giãn, ngoằn ngoèo (>5mm). Gặp trong 45- 68% các trường hợp.
Đổi dòng qua các tĩnh mạch lách thận: Sự đổi dòng theo hai hướng trực tiếp và gián tiếp: trực tiếp từ tĩnh mạch lách xuyên qua bao lách sang tĩnh mạch thận hoặc gián tiếp từ rốn lách qua tĩnh mạch cột trụ hoành, tĩnh mạch cơ hoành, tĩnh mạch thượng thận để đổ vào tĩnh mạch thận thận trái. Trong trường hợp này TM thận trái giãn. Sự đổi dòng này gặp trong khoảng 48% các trường hợp TALTMC.
Các đường đổi dòng khác: Hiếm gặp.
– Tĩnh mạch mạc treo tràng dưới nối với tĩnh mạch chủ dưới qua hệ thống tĩnh mạch trực tràng. Hệ thống vòng nối này thường không phát hiện được trên siêu âm.
– Các vòng nối qua phúc mạc nối hệ thống cửa và tĩnh mạch chủ dưới
– Vòng nối xuyên qua gan, qua bao gan để nối với các tĩnh mạch phúc mạc.
– Các tĩnh mạch cửa phụ của các dây chằng treo gan có thể phát triển, chúng là những vòng nối liên gan và cơ hoành.
Giãn tĩnh mạch túi mật: Trong một số trường hợp TALTMC, tĩnh mạch túi mật giãn (đường kính >5mm) một cách thụ động cùng các tĩnh mạch cửa phụ hoặc qua sự đổi chiều trong hệ thống cửa. Các tĩnh mạch túi mật đổ vào tĩnh mạch cửa qua các tĩnh mạch xiên qua bao Glisson.
Các dấu hiệu khác: lách to chiếm khoảng 62%, dịch cổ chướng. Động mạch hóa gan.
– Siêu âm Doppler xung và màu
Siêu âm Doppler xung và màu có vai trò đánh giá lưu lượng dòng chảy cũng như chiều dòng chảy và giúp tìm kiếm tuần hoàn bàng hệ dễ dàng hơn. Khi áp lực tĩnh mạch cửa tăng nhiều có thể thấy đảo chiều hoàn toàn dòng chảy. Sự đảo chiều này có thể thấy ở toàn bộ hệ thống cửa hoặc ở một nhánh trong gan.
Siêu âm Doppler có thể cho phép định lượng dòng chảy của tĩnh mạch cửa trong đánh giá tăng áp lực tĩnh mạch cửa. Tuy nhiên, các trị số đo về lưu lượng dòng chảy của tĩnh mạch cửa thay đổi nhiều giữa các cá thể bình thường cũng như giữa các bác sỹ siêu âm khác nhau.




