Mục lục
Tiền liệt tuyến là tuyến lớn có dạng hình nón được bao bọc bằng vỏ fibrin, nặng khoảng 20 gam ở người trưởng thành, có đáy tựa vào đáy bàng quang, vùng cổ bàng quang và đỉnh ở dưới dính vào cân sinh dục tiết niệu.
1. Giải phẫu:
1.1. Giải phẫu thường
Giải phẫu mô tả
Tiền liệt tuyến là tuyến lớn có dạng hình nón được bao bọc bằng vỏ fibrin, nặng khoảng 20 gam ở người trưởng thành, có đáy tựa vào đáy bàng quang, vùng cổ bàng quang và đỉnh ở dưới dính vào cân sinh dục tiết niệu.
Mặt trước tiền liệt tuyến có cân trước tiền liệt tuyến chủ yếu chứa mỡ và đám rối tĩnh mạch, khoang Retzius nằm giữa tiền liệt tuyến bàng quang và xương mu.
Hai mặt bên có tổ chức liên kết bao bọc và có các cân bên của tiền liệt tuyến. Chúng tiếp nối với đám rối tĩnh mạch quanh tiền liệt tuyến, và tách tiền liệt tuyến với cơ nâng hậu môn và xa hơn là các cơ bịt trong.
Mặt sau: có rãnh giữa được bọc bởi cân dày dai, cân này cũng bao phủ luôn cả mặt sau túi tinh nên nó ngăn chặn phát triển ung thư tiền liệt tuyến ra sau vào thành trực tràng.
Có niệu đạo tiền liệt tuyến chạy xuyên qua tiền liệt tuyến, niệu đạo mở góc khoảng 1300 ra trước. Phía trên mặt sau của niệu đạo tiền liệt tuyến có nổi lên một mào dọc và ở giữa có nổi lên ụ núi cao nhất, hai bên ụ núi có hai ống phóng tinh đổ vào niệu đạo.
Sau trên vùng đáy tiền liệt tuyến ở hai bên có hai túi tinh rồi hai bóng tinh, chúng bao quanh đoạn cuối niệu quản . Hai bóng tinh là điểm đầu của hai ống phóng tinh đổ vào niệu đạo ở hai bên ụ núi.
Mạch máu
Các nhánh động mạch của tiền liệt tuyến xuất phát từ động mạch thẹn trong, động mạch bàng quang dưới, và động mạch trực tràng giữa. Mạng lưới tĩnh mạch bao quanh tiền liệt tuyến nhất là vùng hai bên và mặt trước tiền liệt tuyến( đám rối Santorini), các tĩnh mạch mạch này nhận máu của tĩnh mạch dương vật sau và dẫn lưu vào tĩnh mạch chậu trong.
Hệ bạch huyết bao gồm 4 nhóm:
+ Đường bạch mạch theo động mạch chậu ngoài
+ Đường bạch mạch theo động mạch chậu trong
+ Đường bạch mạch sau đi về các hạch vùng ụ nhô
+ Đường bạch mạch đi về hạch dọc theo động mạch thẹn trong Cấu trúc bên trong:
Nhiều tác giả đã nghiên cứu cấu trúc bên trong của tiền liệt tuyến để tìm hiểu nguồn gốc của các vùng khác nhau về phôi thai, về giải phẫu, về tổ chức học, về bài tiết và về cả bệnh học của tiền liệt tuyến.
Mô tả cổ điển tiền liệt tuyến thành 3 thuỳ gồm thuỳ giữa và hai thuỳ bên hầu như không còn được sử dụng. Ngày nay người ta dùng phương pháp mô tả của Mac Neal trong đó chia tiền liệt tuyến thành các vùng giải phẫu khác nhau để có thể hiểu được nguồn gốc của ung thư tiền liệt tuyến.
Khác với quan điểm của Gilles Vernet, các ung thư tiền liệt tuyến không phải chỉ phát triển ở tiền liệt tuyến ngoại biên mà còn có thể ở các vùng khác như gặp 38% ở vùng chuyển tiếp và u xơ tiền liệt tuyến cũng có thể có ung thư, gặp 2% ung thư tiền liệt tuyến ở vùng trung tâm, chính vì vậy mà siêu âm đóng vai trò quan trọng trong phát hiện ung thư tiền liệt tuyến.
Theo Mac Neal thì tiền liệt tuyến được chia thành 5 vùng từ ngoài vào trong bao gồm: vùng ngoại biên, vùng chuyển tiếp, vùng trung tâm, vùng tuyến quanh niệu đạo, và vùng xơ cơ ở phía trước.
-Vùng ngoại biên: Trên các lớp cắt ngang biểu hiện bằng vùng đồng đều, xốp nằm ở phía dưới của tiền liệt tuyến, 60% các ung thư tiền liệt tuyến xuất hiện ở vùng này.
-Vùng chuyển tiếp: nằm đều ở hai bên niệu đạo, đây là vùng hay có các u xơ tiền liệt tuyến
-Vùng trung tâm: Chỉ có một, nó nằm xen kẽ giữa tiền liệt tuyến ngoại biên và mặt sau của niệu đạo, hai túi tinh dừng lại ở vùng này để tạo thành hai ống phóng tinh xuyên qua tuyến đổ vào niệu đạo ở hai bên ụ núi.
-Vùng tuyến quanh niệu đạo: là vùng tuyến phát triển xung quanh niệu đạo tiền liệt tuyến, tạo thành vùng tuyến quanh niệu đạo.
-Vùng xơ cơ ở phía trước: Nó tương ứng với các sợi cơ thắt phía trước niệu đạo, cơ thắt trơn và cơ thắt vân.
Theo Blacklock thì tiền liệtt uyến được chia thành hai vùng rõ ràng đó là vùng trung tâm và vùng ngoại biên( vùng trung tâm bao gồm thuỳ giữa và cả vùng chuyển tiếp của tiền liệt tuyến theo Mac Neal), tiền liệt tuyến trung tâm chỉ chiếm 1/4 tiền liệt tuyến hoạt động.
1.2 Giải phẫu siêu âm:
Thăm khám theo đường trên xương mu
Theo Mac Neal có 5 vùng tiền liệt tuyến có thể phân biệt trên siêu âm. Trên thực tế vùng chuyển tiếp ở người bình thường khó phát hiện trên siêu âm, vùng trung tâm và ngoại biên khó phân biệt với nhau trừ một số trường hợp vùng trung tâm hơi ít âm thì phân biệt được và nhất là ở những người gầy. Đặc biệt ở những người có u xơ tiền liệt tuyến thì phân biệt được các vùng dễ dàng hơn nhất là vùng chuyển tiếp và vùng ngoại biên cách nhau bởi đường viền giảm âm.
Trên các lớp cắt ngang hơi chếch xuống dưới khoảng 200 – 400 và bàng quang tương đối đầy nước tiểu thì tiền liệt tuyến biểu hiện giống hình tam giác đôi khi tròn hơn nhưng luôn đều hai bên. Nó có thể tròn hơn trên các lớp cắt thấp hơn xuống vùng đỉnh tiền liệt tuyến.
Cấu trúc âm của tiền liệt tuyến thường là đồng đều đôi khi có thể phân biệt được tiền liệt tuyến ngoại biên và trung tâm nhất là ở những người gầy. Trên các lớp cắt ngang hơi thấp thấy vùng giảm âm ở giữa đôi khi ra trước nó tương ứng với vùng xơ cơ ở phía trước và vùng tuyến quanh niệu đạo theo Mac Neal, tiền liệt tuyến bao quanh và nằm ở phía sau vùng này và thường tăng âm hơn, âm đều, mịn và cân đối hai bên, vùng chuyển tiếp thường không thấy ở người trẻ.
Nếu bàng quang quá đầy nước tiểu và thành bụng dầy thì do nhiễu xạ và do tiền liệt tuyến quá xa đầu dò nên làm giảm độ phân giải không gian trong sâu làm cho tiền liệt tuyến không rõ, và nhiều trường hợp không phân biệt được bờ sau tiền liệt tuyến với thành trước trực tràng.
Trên các lớp cắt dọc thấy từ vùng đáy đến vùng đỉnh tiền liệt tuyến, tuy nhiên thường thì vùng đỉnh khó thấy toàn bộ. Tiền liệt tuyến trẻ em được thăm khám với đầu dò 5 MHZ và kích thước thường không quá 1cm.
Thăm khám theo đường đáy chậu:
Cũng như thăm khám theo đường trên xương mu thì thăm khám theo đường đáy chậu dễ thực hiện bằng đầu dò quét dẻ quạt, đường thăm khám này cho phép thăm khám được tiền liệt tuyến mà không cần bàng quang đầy nước tiểu.
Theo đường tầng sinh môn này, trên các lớp cắt dọc thấy rõ hơn vùng đỉnh tiền liệt tuyến so với đường trên xương mu. Các lớp cắt theo mặt phẳng trán là các lớp cắt đặc trưng của vùng này, tiền liệt tuyến được giới hạn phía trên bởi vùng đáy bàng quang, hai bên là các cơ bịt trong, phía dưới là nền các cơ nâng hậu môn, hành và cơ hành xoang hang. Thăm khám theo đường này là phụ trợ thêm cho đường trên xương mu.
Thăm khám theo đường qua trực tràng
Thăm khám theo đường qua trực tràng dùng đầu dò quay để cắt ngang và đầu dò tuyến tính để cắt dọc. Theo đường này thấy rõ nhất tiền liệt tuyến, trên các lớp cắt ngang nó có hình nửa mặt trăng và rất cân đối, gianh giới phía sau có thể hơi lõm nhất là khi bơm nước quá căng, tiền liệt tuyến trung tâm ít âm hơn và hơi lồi ra trước. Phía ngoài tiền liệt tuyến sẽ thấy các cơ nâng hậu môn và xa hơn là các cơ bịt trong.
Thăm khám theo đường niệu đạo:
Thăm khám theo đường này không làm biến dạng hình dạng tiền liệt tuyến do bàng quang đầy nước tiểu khi thăm khám trên xương mu hay do bơm căng khi thăm khám theo đường trực tràng. Vỏ tuyến thấy rõ nhất do chùm sóng âm đi vuông góc với vỏ tuyến, cấu trúc tuyến cũng thấy rất rõ tuy nhiên ngay quanh đầu dò có vùng không nhìn thấy dầy khoảng vài milimét do sóng âm quá mạnh.
1.3. Giải phẫu siêu túi tinh:
Khám theo đường trên xương mu:
Các túi tinh có hình hai dấu phảy lớn phình ra ở phía ngoài, chúng ít âm, nằm ở sau bàng quang và phía trên tiền liệt tuyến, chúng nằm đối xứng với nhau. Các lớp cắt trên xương mu cho phép cắt các lớp chéo để thấy từng túi tinh, túi tinh bình thường thì luôn nhỏ dần khi tới tiền liệt tuyến, các bóng ống tinh thường không thấy. Thường thì các túi tinh không hoàn toàn rỗng âm mà có ít âm bên trong nhưng không tăng âm.
Khám theo đường đáy chậu:
Đôi khi có thể thấy được túi tinh bằng thăm khám theo đường đáy chậu, cắt dọc hơi sang bên và cắt chéo có thể thấy từng túi tinh theo trục dọc, cắt ngang hơi chếch ra sau có thể thấy chúng ở phía trên tiền liệt tuyến.
Khám theo đường trực tràng:
Sau tiền liệt tuyến thì hai túi tinh được thăm khám rõ nhất bằng đầu dò quay trong trực tràng, nó nằm ngay phía trước thành trước trực tràng, biểu hiện bằng hai hình thuôn dài cân đối hai bên, rỗng âm hay không hoàn toàn rỗng âm, có thể có vách bên trong, có thể có nhiều thuỳ. Các bóng ống tinh có thể thấy trên lớp cắt ngang dưới dạng hai hình tròn nhỏ vài milimét giảm âm.
Qua đường trực tràng dùng đầu dò tuyến tính và chếch có thể thấy từng túi tinh, tuy nhiên không thấy toàn bộ túi tinh và khó thăm khám nên thường chỉ thăm khám bằng đầu dò quay cắt ngang.
2. Đo tiền liệt tuyến
Có hai điểm lưu ý
– Không có liên quan trực tiếp giữa khối lượng tiền liệt tuyến và mức độ biểu hiện trên lâm sàng, một tiền liệt tuyến to như quả quýt có thể bệnh nhân chịu đựng được nhưng ngược lại một u tuyến rất nhỏ ở thuỳ giữa lại là nguyên nhân của bí đái cấp tính.
– Với tiến bộ của kỹ thuật phẫu thuật , người ta hay tiến hành kỹ thuật phẫu thuật cắt nội soi qua niệu đạo, kỹ thuật này nhẹ hơn bóc tách u xơ, và dễ được bệnh nhân chấp nhận hơn nhưng chỉ với tiền liệt tuyến nhỏ hơn 50-60g, vì vậy lựa chọn kỹ thuật phụ thuộc vào kích thước tiền liệt tuyến.
Các phương pháp đo kích thước tiền liệt tuyến:
Có hai phương pháp đo kích thước tiền liệt tuyến
– Phương pháp thứ nhất: Chỉ áp dụng với đầu dò trực tràng quay ; tiến hành các lớp cắt ngang từ đỉnh tới đáy tiền liệtt uyến, các lớp cắt được tiến hành cách nhau một khoảng cách I, tất cả các lớp được đo diện tích S trên máy, thể tích của tiền liệt tuyến là:
V= (S1 x I) + ( S2 x I ) + ( S3 x I ) + … ( Sn x I ).
Kỹ thuật này càng chính xác nếu khoảng cách giữa các lớp càng ngắn và thể tích đo được càng gần thể tích thật của tuyến, tuyến càng nhỏ thì càng cắt các lớp gần nhau để tránh các hình bậc thang. Các tác giả hay dùng các lớp cắt cách nhau 1cm hay 0,5cm, có tác giả cắt mau hơn tới 0,25cm.
-Phương pháp thứ hai: đo đơn giản hơn nhiều ; đó là coi tiền liệt tuyến nhe hình bầu dục và đo ba kích thước tối đa ( dày, ngang, cao) và được tính theo công thức
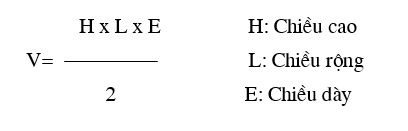
Thể tích được tính bằng cm3 và cứ 1cm3 tương đương khoảng 1g , thể tích của người trưởng thành trẻ khoảng dưới 20g.
3. Một số bệnh lý tiền liệt tuyến
3.1. Adénome tiền liệt tuyến hay phì đại lành tính của tiền liệt tuyến:
-Về đại thể, đó là phì đại của vùng chuyển tiếp dưới dạng nốt tuyến nên cấu trúc ít nhiều không đều âm và hơi ít âm hơn tiền liệt tuyến ngoại vi và vùng ngoại vi bị chèn ép bởi adénome nên khó thấy, cho nên nên kiểm tra lại bằng siêu âm sau khi căt bỏ adénome.
– Kích thước adénome rất thay đổi, có thể từ vài gram đến hàng trăm gram. adénome dần dần tăng kích thước và làm biến dạng tuyến và làm cho nó có dạng hình cầu.Tiền liệt tuyến ngoại biên bị đẩy ra sau và dẹt mỏng, đôi khi rất mỏng thành lớp mỏng bao quanh adénome.
– Bình thường thì tiền liệt tuyến vẫn cân đối hai bên tuy nhiên đôi khi chỉ phì đại một bên làm cho tiền liệt tuyến không cân xứng.Thuỳ giữa cũng tham gia làm phì đại tuyến và khá đặc trưng, nó tạo thành hình lồi vào bàng quang trên lớp cắt dọc giữa từ phần trên của tiền liệt tuyến.
-Về mặt cấu trúc thì adénome có cấu trúc rất thay đổi, nó có thể là tổ chức xơ cơ hay ống tuyến hay phì đại tuyến thành nang, khi bài tiết nhiều, các nang tuyến và ống tuyến giãn thành dạng nang. Cấu trúc âm của adénome cũng rất thay đổi , nó có thể ít âm , cũng có thể tăng âm và trung gian là đồng âm so với tiền liệt tuyến ngoại vi.
– Adénome ít khi đồng âm,thường không đều âm phối hợp giữa các vùng giảm âm và tăng âm cùng những vùng rất tăng âm đó là các vôi hoá và cả các vùng rỗng âm có tăng âm phía sau của nang và cũng có thể tìm thấy các nốt có viền sáng xung quanh của tổ chức cơ.
– Ta biết rằng ung thư tiền liệt tuyến thường ở tiền liệt tuyến ngoại vi tuy nhiên 40% ung thư tiền liệt tuyến không ở ngoại vi, có thể ở tiền liệt tuyến trung tâm,chuyển tiếp nên cần phải phát hiện nhũng nốt ít âm trong adénome.
– Ranh giới giữa tiền liệt tuyến chuyển tiếp và ngoại biên thấy rõ trên siêu âm bằng hình đường giảm âm ,đó cũng là ranh giới của bóc adénome cũng như gianh giới của cắt adénome nội soi.
. Siêu âm sau mổ
– Cho phép thấy hố tiền liệt tuyến, hố bóc tách adénome ,cho phép đánh giá khối lượng tiền liệt tuyến còn lại. Lợi ích chủ yếu của kiểm tra siêu âm sau mổ tiền liệt tuyến là nghiên cứu tổ chức tuyến còn sót laị sau mổ.
ảnh hưởng tới bàng quang:
Bàng quang trong u xơ TLT
-Thường u xơ tiền liệt tuyến gây cản trở đào thải nước tiểu ra ngoài nên bàng quang tăng trương lực để coó thắng sức cản dẫn đến tăng áp lực trong bàng quang.
.Thành bàng quang dày ra thấy rõ trên siêu âm ngay cả đường trên xương mu, dày trên 4-5mm.
.Thành bàng quang nhanh chóng không đồng đều tương ứng với các cột trụ và các xoang, các xoang sẽ trở nên to hơn tạo thành các túi thừa đôi khi còn lại cả khi đã đi tiểu. Cổ các túi thừa thường thấy trên siêu âm,siêu âm cho phép nghiên cứu bên trong túi thừa có sỏi hay u.
– Ứ đọng nước tiểu trong bàng quang sau khi đi tiểu:
.Sự bài xuất nước tiểu chậm và khó khăn nên còn có lượng nước tiểu tồn dư trong bàng quang sau khi đi tiểu. Đo lượng nước tiểu tồn dư dể dàng bằng đường trên xương mu, đo lượng nước tiểu tồn dư cũng quan trọng vì nó quyết định phẫu thuật.
.ứ đọng nươc tiểu trong bàng quang góp phần cho viêm nhiễm và tạo sỏi bàng quang. Các sỏi có bóng cản âm phía sau và thay đổi vị trí khi thay đổi tư thế bệnh nhân.
3.2. Ung thư tiền liệt tuyến:
3.2.1. Xếp loại ung thư theo TNM của tổ chức chống ung thư quốc tế:
Xếp loại ung thư tiền liệt tuyến theo tổ chức chống ung thư quốc tế trong đó đánh giá sự phát triển của của khối u bằng chữ T, có hạch bằng chữ N, và di căn bằng chữ M.
Loại T: chủ yếu dựa vào thăm khám lâm sàng
Tis: Ung thư tại chỗ
T0 : Không sờ thấy U
T1: U nằm trong tuyến và được bao bọc bằng tổ chức tuyến lành khi sờ
T2: U giới hạn trong tuyến và gây biến dạng bờ tuyến
T3: U vượt ra ngoài vỏ tuyến có thể có hay không có thâm nhiễm vào túi tinh
T4: U cố định hay thâm nhiễm vào tổ chức xung quanh
Tx: U phát triển không đánh giá được.
Loại N: Chủ yếu dựa trên siêu âm và chụp cắt lớp vi tính để xác định có di căn hạch hay không, các hạch ở vùng tổn thương là các hạch ở vùng tiểu khung dưới chạc ba động mạch chậu gốc và các hạch cạnh vùng tổn thương đó là các hạch bẹn, hạch chậu gốc và các hạch vùng quanh động mạch chủ vùng thắt lưng.
N0: Không có dấu hiệu thâm nhiễm hạch
N1: Chỉ thâm nhiễm một hạch cùng bên
N2: Thâm nhiễm hạch vùng bên đối diện hay cả hai bên hay nhiều hạch
N3: Thâm nhiễm các hạch trong vùng
N4: Thâm nhiễm các hạch cạnh vùng tổn thương
Nx: Thâm nhiễm các hạch không đánh giá được
Loại M: Đánh giá có di căn xa hay không , xác định bằng thăm khám lâm sàng, sinh hoá… nhưng chủ yếu bằng chẩn đoán hình ảnh hay chụp nhấp nháy( Scintigraphie)
M0: Không có di căn
M1: Không có di căn
Mx: Lan rộng ra ngoài không đánh giá được
3.2.2. Xếp loại theo tổ chức tiết niệu Mỹ:
– Giai đoạn A: Giai đoạn này chưa biểu hiện trên lâm sàng chủ yếu chỉ khu trú trong tuyến, chẩn đoán tình cờ sau mổ có làm giải phẫu bệnh lý. Ung thư giai đoạn này gặp trong 10% các phẫu thuật tổn thương lành tính của tiền liệt tuyến. Ung thư giai đoạn này chỉ chẩn đoán được dưới 10% ung thư tiền liệt tuyến.
Người ta lại chia giai đoạn A thành A1 và A2, tuy nhiên gianh giới giữa hai giai đoạn này không rõ ràng lắm.
. Giai đoạn A1: Là những tổn thương tại chỗ chỉ chiếm không quá 1/4 thể tích tuyến hay ít hơn một thuỳ tuyến, theo một số tác giả thì giai đoạn này thường là ung thư biệt hoá.
. Giai đoạn A2: Gồm các ung thư lớn hơn, nhiều nốt và lan toả trong tuyến và cũng không sờ thấy, giai đoạn này u cũng biệt hoá vừa hay ít biệt hoá.
Thời gian sống thêm của loại ung thư này sau 70 tuổi được cắt nội soi cũng gần như người bình thường.
Giai đoạn B: Gồm những U đã sờ được nhưng chỉ giới hạn trong tiền liệt tuyến, chiếm khoảng 10%, người ta chia thành hai loại:
-Loại B1: Gồm các tổn thương nhỏ hơn một thuỳ hay kích thước nhỏ hơn 1,5cm, thường là u biệt hoá , kiểm tra có khoảng 8-21% di căn hạch.
-Loại B2: Gồm các u lớn hơn 1 thuỳ hay lớn hơn 1,5cm, không phá huỷ vỏ thuyến. Kiểm tra thấy khoảng 14-15% các trường hợp có di căn gan.
Giai đoạn C:
Đó là ung thư sờ thấy, đã phá vỡ vỏ tuyến nhưng chưa có di căn, 40% các trường hợp ung thư được chẩn đoán nằm trong giai đoạn này. Nếu tổn thương ung thư chỉ ở tại chỗ thì điều trị phẫu thuật và tia xạ kết quả tốt. Kiểm tra thấy có khoảng 40-80% có di căn hạch
Giai đoạn D:
Đó là các ung thư tiền liệt tuyến có di căn , 40% các ung thư tiền liệt tuyến được phát hiện ở giai đoạn này. Thời gian sống không quá 1 năm nếu không được điều trị.
-Giai đoạn D1: Di căn mới ở các hạch trong khu vực
-Giai đonạ D2: Di căn ra hạch ở nơi khác, ung thư tiền liệt tuyến thường di căn xương tuy nhiên di căn hạch cũng không phải là hiếm, có thể có di căn hạch rất xa như hạch thượng đòn.
3.2.2. Hình ảnh ung thư của tiền liệt tuyến:
Khoảng 60% các ung thư tiền liệt tuyến nằm ở vùng ngoại biên, 2% ở vùng trung tâm, 38% ở vùng chuyển tiếp, cho nên tìm ung thư tiền liệt tuyến không chỉ tìm ở vùng ngoại vi mà phải tìm cả vùng ở chuyển tiếp và vùng trung tâm.
Hình ảnh siêu âm của ung thư tiền liệt tuyến rất thay đổi nhưng trong 70% các trường hợp biểu hiện là hình giảm âm, có gianh giới và có thể có vôi hoá hay nang.
Nghiên cứu vùng ngoại biên là thăm khám lâu nhất và cần thận trọng, đầu tiên thăm khám bằng các lớp cắt ngang để phân tích kỹ hình ảnh tổng quát của tiền liệt tuyến nhất là tính cân đối của nó so với trục dọc của tiền liệt tuyến. Tất cả các cấu trúc bất thường hay thay đổi bất thường về hình thái của tuyến cũng có thể gợi ý có tổn thương ác tính.
Trên siêu âm Doppler màu nhất là Doppler năng lượng theo đường qua trực tràng ta có thể nghiên cứu được tưới máu của tiền liệt tuyến nhất là nốt ung thư. Tổn thương nốt ác tính của tiền liệt tuyến có hiện tượng tăng sinh mạch hơn so với vung nhu mô lành, thấy khá rõ trên Doppler năng lượng.
Những dấu hiệu gián tiếp của u là:
– Các lớp cắt ngang thấy bờ tuyến lồi ra, đường gianh giới giữa vùng tiền liệt tuyến ngoại vi và vùng chuyển tiếp bị đè đẩy ra trước chứng tỏ có khối nằm ở vùng ngoại vi, ngay cả khi cấu trúc âm của tiền liệt tuyến ngoại vi không thay đổi nhiều( khối đồng âm)
– Trên lớp cắt dọc thấy góc giữa túi tinh và tiền liệt tuyến bị đầy gợi ý có khối trong tiền liệt tuyến, bờ của tiền liệt tuyến không cân đối, không đều cũng là một dấu hiệu gợi ý.
– Cuối cùng khi thấy có khối giảm âm trong tiền liệt tuyến ngoại vi thì nghi ngờ có tổn thương ác tính.
– Việc chọc sinh thiết tổn thương tiền liệt tuyến không những cho phép chẩn đoán xác định mà còn cho phép xếp loại tổn thương theo các giai đoạn khác nhau A, B, C…, chọc sinh thiết dưới hướng dẫn của siêu âm có thể tiến hành qua đường trực trang hay qua tần sinh môn.
Chẩn đoán dựa vào lâm sàng và sinh học:
Thăm trực tràng thấy có vùng cứng, ngoài tiến hành kiểm tra bằng siêu âm còn tiến hành định lượng nồng độ PSA ( Prostatic Specific Antigen) trong máu, bình thường nồng độ PSA < 2ng/ml, và giới hạn cao là 10ng/ml, nếu trên 10ng/ml là nghi ngờ.
Chẩn đoán siêu âm:
– Khi phát hiện thấy nốt tổn thương giảm âm thì cần phải đánh giá xem có phải là nốt ác tính hay không, cần phải phân biệt với hình giãn của ống phóng tinh( sẽ có cấu trúc rỗng âm), áp xe tiền liệt tuyến khi có dấu hiệu lâm sàng.
– Nốt phì đại lành tính tiền liệt tuyến tăng âm gây đè đẩy vùng ngoại vi, có thể có nốt ung thư ít âm hay nốt ung thư tăng âm bị che lấp trong vùng tăng âm của u phì đại tiền liệt tuyến.
– Nói chung mọi nghi ngờ phát hiện trên siêu âm cần được chọc sinh thiết để chẩn đoán xác định
3.2.4. Các tổn thương khác của tiền liệt tuyến
Viêm TLT cấp:
-Viêm TLT cũng hay được nhắc tới trong bệnh lý tiết niệu, nhưng ngay từ này cũng không được chĩnh xác, nó bao gồm tất cả các tổn thương viêm nhiễm , nhiễm trùng đặc hiệu và không đặc hiệu, các ổ áp xe…
-Về mặt lâm sàng, nghĩ tới viêm tiền liệt tuyến khi bệnh nhân có đau xung quanh hậu môn, thể nặng có thể kèm hội chứng nhiễm trùng, thăm trực tràng thấy TLT hơi to và đau. Triệu chứng lâm sàng cải thiện rất nhanh khi được điều trị chống viêm và kháng sinh, tuy nhiên tiến triển có thể trở thành áp xe.
-Khám siêu âm thấy TLT to ra và giảm âm nhưng thường cân đối và còn đều âm. Hình ảnh siêu âm của nó cũng giống như các viêm cấp các cơ quan khác như viêm tuỵ cấp. Khi có hình giảm âm khu trú cần nghĩ tới có áp xe. Thăm khám bằng đầu dò trực tràng thường làm bệnh nhân đau.
-Tiến triển của bệnh trong những trường hợp nhẹ thường khỏi hoàn toàn, thường thì tiến triển thành đám sỏi trong tuyến biểu hiện bằng hình tăng âm có bóng cản, đó là những di chứng không thể mất được và nó gây cản trở thăm khám nhất là phát hiện các ung thư nhỏ.
Viêm tiền liệt tuyến mãn tính
Tiền liệt tuyến có thể có kích thước hơi to hơn bình thường, bờ tuyến có thể bị biến đổi làm cho tuyến không cân đối. Cấu trúc âm của tuyến không đồng đều, có thể thấy các nốt tăng âm kèm theo vôi hoá, các nốt giảm âm hay vùng giảm âm của ung thư hay bị bỏ qua cho nên cần thận trọng tìm các nốt giảm âm trong viêm tiền lệt tuyến mãn.
Sỏi tiền liệt tuyến
Các nốt vôi hoá tiền liệt tuyến gặp thường xuyên trên siêu âm ở bệnh nhân trên 30 tuổi. Trong các túi tuyến có các thể tinh bột dưới dạng gen tạo điều kiện kết tủa can xi tạo sỏi. Người ta thấy vôi hoá thường rất nhiều trong những trường hợp viêm tiền liệt tuyến mãn, khi đó chúng thường to, trong u xơ tiền liệt tuyến cũng có vôi hoá.

![[Giới thiệu] Chẩn đoán hình ảnh CỘNG HƯỞNG TỪ toàn thân – GS. Phạm Minh Thông](https://virad.org/wp-content/uploads/2024/05/Chan-doan-hinh-anh-CONG-HUONG-TU-toan-than-2.jpg)