Mục lục
- 1. Giải phẫu siêu âm Gan – đường mật
- 2. Siêu âm một số bệnh Lý gan thường gặp
- 3. Siêu âm bệnh lý đường mật
Gan là một tạng trong ổ phúc mạc, nằm dưới hoành phải một cách chắc chắn do được cố định bởi những dây chằng phúc mạc nối giữa phúc mạc lá tạng với phúc mạc lá thành. Đó là những dây chằng nối gan với cơ hoành bởi dây chằng vành, hai dây chằng tam giác phải và trái và dây chằng liềm. Gan được nối với dạ dày bởi mạc nối nhỏ.
1. Giải phẫu siêu âm Gan – đường mật
1.1. Giải phẫu siêu âm gan
1.1.1 Giải phẫu mô tả:
1.1.1.1 Liên quan với phúc mạc:
Gan là một tạng trong ổ phúc mạc, nằm dưới hoành phải một cách chắc chắn do được cố định bởi những dây chằng phúc mạc nối giữa phúc mạc lá tạng với phúc mạc lá thành. Đó là những dây chằng nối gan với cơ hoành bởi dây chằng vành, hai dây chằng tam giác phải và trái và dây chằng liềm. Gan được nối với dạ dày bởi mạc nối nhỏ.
Những liên quan phúc mạc này chứng tỏ gan được cố định vững chắc vào cơ hoành và mặt sau của gan phải cũng được dính chặt vào nó. Điều này giải thích không thể thấy dịch ở mặc sau gan phải trong trường hợp có dịch trong ổ bụng.
1.1.1.2. Giải phẫu phân chia thuỳ gan:
Sự phân chia này dựa theo công trình nghiên cứu giải phẫu của Couinaud. Theo sơ đồ (H.1), tĩnh mạch trên gan phân chia gan thành những phân khu. Tĩnh mạch trên gan trái ngăn cách phân khu bên với phân khu cạnh giữa trái, tĩnh mạch trên gan giữa ngăn cách gan phải với gan trái, nghĩa là phân khu cạnh giữa trái với phân khu trước phải (còn gọi là phân khu cạnh giữa phải) và tĩnh mạch trên gan phải ngăn cách phân khu trước phải với phân khu sau phải (còn gọi là phân khu bên phải).
Các nhánh của tĩnh mạch cửa phân chia trong các phân khu gan thành những phân thuỳ. Mỗi phân khu phân chia thành hai phân thuỳ, trừ phân khu bên trái chỉ có một phân thuỳ II. Phân khu cạnh giữa trái được tạo bởi phân thuỳ III ở bên trái của nhánh trái tĩnh mạch cửa và phân thùy IV (còn gọi là thuỳ vuông) ở bên phải của nhánh trái tĩnh mạch cửa.
Phân khu gan phải được phân chia thành các phân thuỳ theo mặt phẳng nằm ngang theo trục của nhánh phải tĩnh mạch cửa. Người ta phân chia phân khu trước phải thành phân thuỳ VIII ở phía trên và phân thuỳ V ở phía dưới. Phân khu sau phải thành phân thuỳ VII ở phía trên và phân thuỳ VI ở phía dưới.
Phân thuỳ I (còn gọi là thuỳ Spiegel, thuỳ đuôi), được giới hạn phía trước là chỗ phân chia các nhánh cửa, phía sau là tĩnh mạch chủ dưới và bên trái là rãnh tĩnh mạch Arantius.
Tám phân thuỳ gan được đánh số từ mặt dưới của gan theo chiều ngược lại của kim đồng hồ (H.2).
Phân chia gan phải và gan trái dựa vào mặt phẳng đi qua trục của tĩnh mạch gan giữa và tĩnh mạch chủ dưới ở phía trên với trục của hố túi mật và tĩnh mạch chủ dưới ở phía dưới. Như vậy, gan phải gồm có phân thuỳ V, VI, VII và VIII. Gan trái gồm các phân thuỳ II, III, và IV.
Thuỳ phải gồm gan phải và phân thuỳ IV. Thuỳ trái là gan trái không có phân thuỳ IV, chỉ có phân thuỳ II và III.
Về đại thể, sự phân chia gan phải và gan trái là không thấy được. Ngược lại, nhìn bên ngoài, người ta có thể phân chia thuỳ phải và thuỳ trái bởi dây chằng treo gan.
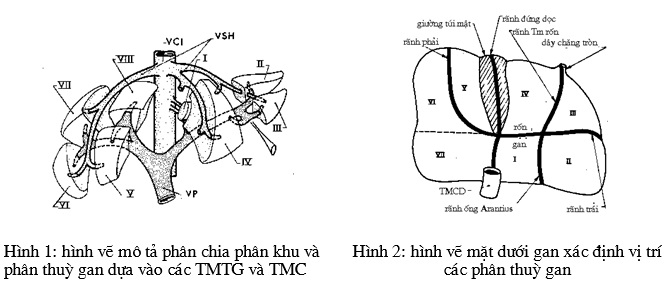
1.1.2. Giải phẫu siêu âm xác định các phân thuỳ gan:
1.1.2.1. Các mốc giải phẫu bên ngoài:
Năm mốc giải phẫu chính giúp chia gan phải và gan trái và các phân thuỳ của chúng. Đó là: dây chằng liềm, dây chằng gan-dạ dày (dây chằng tĩnh mạch Arantius), túi mật, khe chính và rãnh (H2)
– Dây chằng liềm còn gọi là dây chằng treo gan nối mặt sau của gan đến cơ hoành và thành bụng trước. Hai lá của dây chằng liềm hợp với nhau tạo thành dây chằng tròn đi từ dưới gan tới tận rốn, nó có chứa thừng xơ di tích của tĩnh mạch rốn. Dây chằng này có dải nối với phần trước của nhánh trái tĩnh mạch cửa, là mốc ngăn cách giữa phân thuỳ III và IV.
– Dây chằng tĩnh mạch Arantius (H.3), còn được gọi là dây chằng gan-dạ dày, là di tích của ống tĩnh mạch, đi từ sau đến mạc nối nhỏ. Dây chằng tĩnh mạch ngăn cách phân thuỳ I và II. Nó thường không có mạch máu, trong khoảng 15 % các trường hợp có động mạch gan trái lạc chỗ xuất phát từ động mạch vành vị, và 1% có tĩnh mạch vành vị. Dây chằng này (phần đặc) là một trong ba phần của mạc nối nhỏ, hai phần khác là phần cân đi từ bờ dưới của gan đến bờ cong nhỏ của dạ dày và đoạn đầu của tá tràng và phần mạch máu có chứa các thành phần của cuống gan.
– Túi mật, ngăn cách phân thuỳ IV và V, đồng thời tạo giới hạn giữa gan phải và gan trái (H.4).
– Khe lớn (H.5) là một đường đi từ đáy túi mật đến tĩnh mạch cửa. Đường này dài ngắn tuỳ theo vị trí và kích thước của túi mật. Trong trường hợp cắt túi mật, dễ dàng thấy được đường này. Có thể dùng đường này cùng với tĩnh mạch trên gan giữa để phân giới hạn giữa gan phải và gan trái .
– Rãnh phải (H.6) là đường có âm đi từ túi mật tới bao Glisson của tĩnh mạch cửa của phân thuỳ VI.
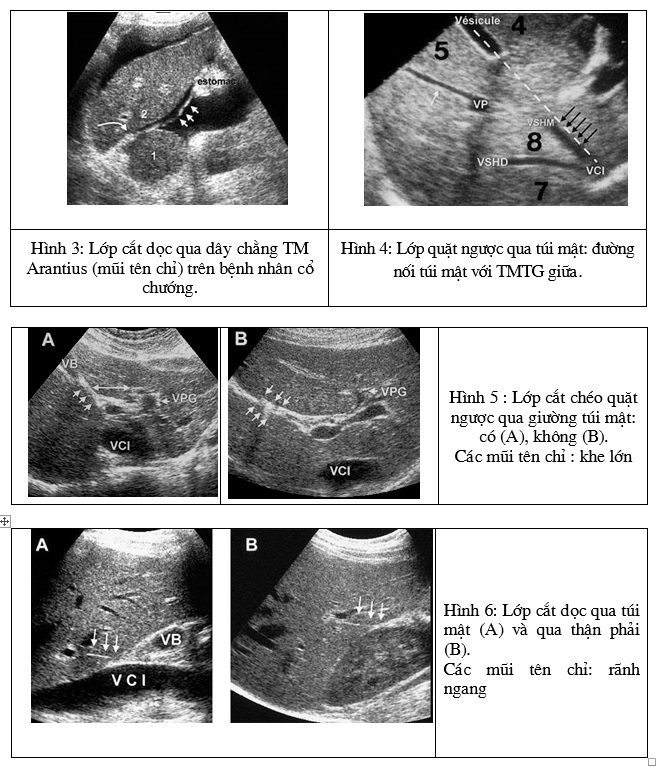
1.1.2.2. Giải phẫu phân thuỳ gan theo các mốc của các nhánh tĩnh mạch cửa:
Tĩnh mạch cửa được tạo bởi sự hợp lại của thân lách – mạc treo (tĩnh mạch lách và tĩnh mạch mạc treo tràng dưới) với tĩnh mạch mạc treo tràng trên. Tĩnh mạch cửa nằm trong mạc nối nhỏ, nó nhận các tĩnh mạch tá tuỵ và tĩnh mạch môn vị. Tĩnh mạch cửa phân chia ở rốn gan thành hai nhánh: một nhánh trái cho các nhánh phân thuỳ IV, phân thuỳ I và thuỳ trái; một nhánh phải phân chia thành hai nhánh chính, một nhánh trước và một nhánh sau (nhánh phải này cũng có thể cho các nhánh vào phân thuỳ IV và phân thuỳ I).
Phân chia của nhánh trái tĩnh mạch cửa có hình chữ “H” nằm nghiêng (H.7). Tĩnh mạch cửa trái lúc đầu đi ngang (đoạn rốn) tiếp vuông góc ra trước và cho các nhánh của phân thuỳ II, III và IV. Phân thuỳ I ngăn cách phân thuỳ II bởi dây chằng tĩnh mạch và phân thuỳ IV với phân thuỳ III bởi dây chằng liềm. Các nhánh cửa của phân thuỳ II và III thường chỉ có một, trong khi đó thường có nhiều nhánh cửa đi vào phân thuỳ IV. Phân thuỳ IV này được giới hạn phía ngoài bởi tĩnh mạch trên gan giữa và bởi túi mật. Phân thuỳ IV được chia thành hai hạ phân thuỳ “A” và “B”, ngăn cách bởi một đường ngang theo trục của đoạn rốn của tĩnh mạch cửa trái. Phân thuỳ IV-A ở phía trên và phân thuỳ IV-B ở phía dưới đường này.
– Phân thuỳ I là một thuỳ đặc biệt vì được tưới máu động mạch và tĩnh mạch có thể từ cả hai thuỳ (có thể từ các tĩnh mạch cửa trái và phải và từ các động mạch gan phải và trái). Nó có từ một đến sáu tĩnh mạch trên gan đổ vào tĩnh mạch chủ dưới ở phía trên chỗ đổ của các tĩnh mạch trên gan chính. Đặc điểm giải phẫu này có thể giải thích các tĩnh mạch cửa của phân thuỳ I giãn khi có huyết khối ba tĩnh mạch trên gan chính.
– Lớp cắt dọc qua liên sườn có thể cho thấy các nhánh cửa của gan phải cũng cho hình chữ “H” nằm nghiêng (H.8). Tĩnh mạch cửa phải hướng về đầu dò và cho nhiều nhánh trước và sau, gồm các nhánh của phân thuỳ V và VIII ở phía trước và phân thuỳ VI và VII ở phía sau. Phía dưới của tĩnh mạch cửa phải, có hai tĩnh mạch tạo thành phần trước cửa chữ “H”, đó là tĩnh mạch của phân thuỳ VI và VII.
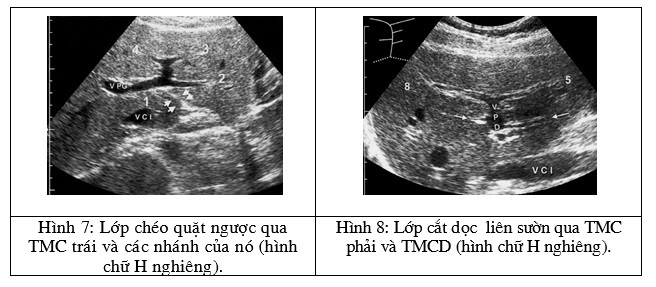
1.1.2.3. Giải phẫu phân thuỳ gan theo mốc của các tĩnh mạch trên gan:
Tĩnh mạch trên gan nhận các tĩnh mạch từ các trung tâm thuỳ. Các tĩnh mạch trên gan thường có số lượng thay đổi, nhưng nói chung chúng có khoảng ba tĩnh mạch trên gan chính: tĩnh mạch trên gan phải, tĩnh mạch gan trên giữa và tĩnh mạch trên gan trái. Tĩnh mạch trên gan giữa và trái thường hợp thành thân chung (H.9). Có thể có một tĩnh mạch trên gan phụ (20%), thường xuất phát từ phân thuỳ VI và đổ về tĩnh mạch chủ dưới, ở ngay phía trên của ba tĩnh mạch trên gan chính (H.10). Cũng có thể có các tĩnh mạch gan phụ khác mà chúng lấy máu từ nhu mô gan gần kề với tĩnh mạch chủ dưới bao gồm phân thuỳ I và phân khu sau gan phải. Các tĩnh mạch nhỏ này đổ vào tĩnh mạch chủ dưới ở dưới chỗ đổ vào của các tĩnh mạch trên gan chính và chúng thường không thấy được trên siêu âm và trên scanner.
Tĩnh mạch trên gan phải ngăn cách giữa phân thuỳ V – VIII ở bên trái và phân thuỳ VI – VII ở bên phải, như vậy phân thuỳ V – VIII nằm giữa tĩnh mạch trên gan phải và giữa. Phân thuỳ IV nằm bên trái của tĩnh mạch trên gan giữa. Còn tĩnh mạch trên gan trái ngăn cách phân thuỳ II và III.
Trên các lớp chéo quặt ngược dưới sườn thường nhìn thấy đồng thời cả ba tĩnh mạch trên gan. Tĩnh mạch trên gan phải thường đổ ở bờ bên phải của tĩnh mạch chủ dưới, trong khi đó các tĩnh mạch trên gan giữa và trái đổ ở mặt trái của tĩnh mạch chủ dưới và trước khi tĩnh mạch này đổ vào nhĩ phải.
1.1.3. Biến đổi giải phẫu hình thái của gan:
Chúng tôi chỉ đề cập ở đây những biến đổi bẩm sinh hay gặp nhất về hình thái của gan.
1.1.3.1. Thuỳ Spiegel:
Thuỳ Spiegel hay phân thuỳ I là một thuỳ hình tam giác mà đỉnh ở trên, đáy ở dưới. Cực dưới của thuỳ Spiegel có hai củ, một ở bên phải gọi là củ vuông, một bên trái là củ nhú. Củ nhú này có thể phì đại và phát triển về phía thấp và sang trái tới tận tuỵ, có thể nhầm với hạch to.
1.1.3.2. Thiểu sản:
Thiểu sản bẩm sinh nhu mô gan là hiếm gặp. Thường gặp thuỳ trái và phân thuỳ IV. Trong trường hợp teo phân thuỳ IV, người ta thấy túi mật bị kéo lên cao và lẫn với đại tràng.
1.1.3.3. Phì đại nhu mô gan:
Một số người gầy, nhất là ở phụ nữ, có thể gan trái phát triển hơn bao quanh cực trên của lách. Một số người khác, cũng thường ở phụ nữ, có thể có phì đại gan phải biểu hiện phân thuỳ V và VI có thể vượt dưới bờ dưới và tạo nên biến đổi bình thường gọi là “lưỡi Riedel”.
1.2. Giải phẫu siêu âm đường mật
1.2.1. Đường mật:
1.2.1.1. Giải phẫu mô tả:
Đường mật bao gồm đường mật trong gan và đường mật ngoài gan.
Đường mật trong gan xuất phát từ các tiểu ống trong thuỳ rồi đổ ra các ống quanh thuỳ. Những ống này được nối với nhau và hợp lại ở khoảng cửa tạo thành những ống lớn hơn. Vị trí của đường mật trong gan giống với sự phân chia của tĩnh mạch cửa. Mỗi tĩnh mạch phân thuỳ có một hoặc hai ống mật đi về rốn gan để tạo thành một ống gan phải và một ống gan trái.
Đường mật ngoài gan (đường mật chính) có 4 đoạn: đoạn rốn gan, đoạn trong mạc nối, đoạn sau tá tuỵ và đoạn trong thành. Hai đoạn đầu góp phần tạo nên cuống gan mà nó gồm các thành phần chính đi và đến gan qua rốn gan là tĩnh mạch cửa, động mạch gan và đường mật chính. Trong đó, tĩnh mạch cửa nằm ở mặt phẳng phía sau của cuống gan, mặt phẳng trước gồm đường mật chính đi xuống ở bên phải và động mạch gan đi lên ở bên trái.
1.2.1.2. Giải phẫu siêu âm:
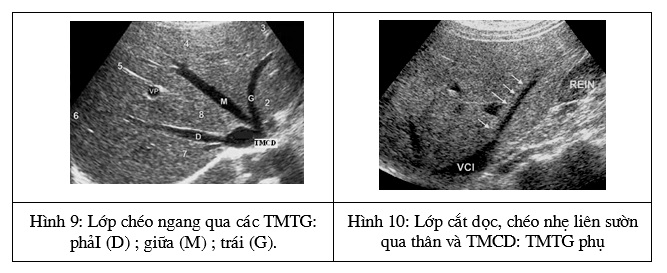
Đường mật trong gan khó thấy nếu chúng không giãn. Đường mật chính phân tích trên các lớp chéo hoặc song song dưới sườn, đó là cấu trúc ống nằm trước tĩnh mạch cửa (H.11,12), đường kính thường dưới 7 mm, có thể lớn hơn sau mổ hoặc ở người già.
Trong trường hợp giãn do bít tắc, đường mật trong gan giãn biểu hiện là những hình ống giảm âm trong nhu mô gan giống hình “chân cua” hoặc “chân nhện”, tụ về rốn gan, ở trước các nhánh của tĩnh mạch cửa. Khi đường mật ngoài gan bị bít tắc, ống gan trái thường giãn sớm hơn ống gan phải. Đường mật ngoài gan giãn, thấy trên các lớp cắt dưới sườn (ngang hoặc quặt ngược), là hình “khẩu súng hai lòng” ở cuống gan (tĩnh mạch cửa phía sau và ống mật chủ phía trước); cần phân biệt với hình giả do ống túi mật hoặc động mạch gan tạo thành với tĩnh mạch cửa.
1.2.2. Túi mật:
1.2.2.1. Liên quan với phúc mạc:
Mặt trên của thân túi mật liên quan chặt chẽ với hố túi mật của mặt dưới gan. Vùng này, túi mật chỉ dính với gan bởi tổ chức xơ – tế bào và có các tĩnh mạch cửa phụ nhỏ đi qua. Phần còn lại của túi mật được che phủ bởi phúc mạc liên tục dọc theo bờ của thân và của đáy túi mật tiếp với lớp áo phúc mạc của mặt dưới của gan. Cổ túi mật được bao bọc bởi hai lá của mạc nối nhỏ và chúng liên tiếp với mặt dưới của gan.
Liên quan phúc mạc của túi mật giải thích sự quan trọng đường qua gan khi tiến hành chọc dò hoặc dẫn lưu túi mật, trách dò dịch mật.
1.2.2.2. Giải phẫu siêu âm:
Để nghiên cứu túi mật, phải thăm khám bệnh nhân lúc đói, nằm ngửa hoặc nghiêng trái và khi hít sâu. Túi mật (H.12) nằm ở mặt dưới gan, cạnh phải rốn gan và cuống gan, hình túi bầu dục dẹt với đường kính lớn trên lớp cắt dọc từ 8 đến 12cm, đường kính trên lớp cắt ngang trung bình khoảng 3,5cm. Túi mật có thành đều dưới 4mmm, chứa dịch trong, trong trường hợp ứ trệ túi mật có thể có vẩn âm bên trong.
1.2.2.3. Biến đổi giải phẫu:
Những bất thường về vị trí của túi mật là hiếm gặp. Có thể túi mật ở dưới thuỳ trái hoặc trong gan. Hiếm hơn nhiều là túi mật ở dưới sườn trái, thường phối hợp với đảo ngược phủ tạng.
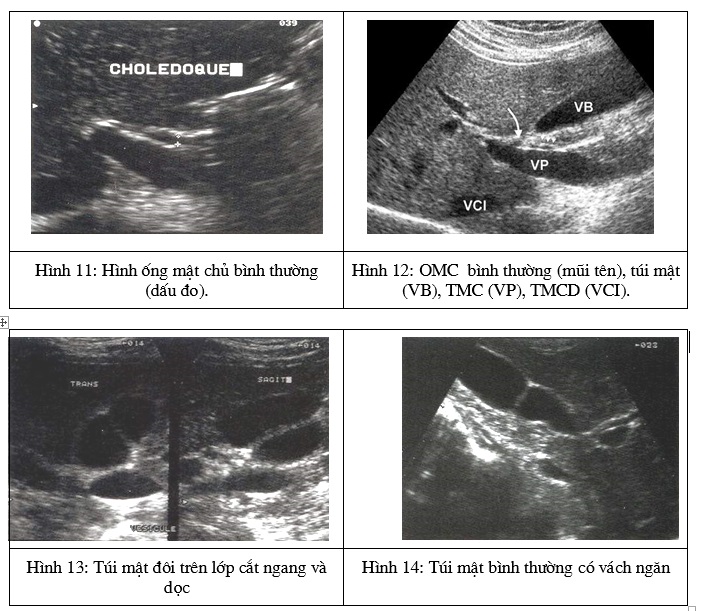
Bất thường về số lượng cũng hiếm gặp, có thể là thiểu sản túi mật hoặc hiếm hơn túi mật đôi (H.13).
Hay gặp hơn cả là những bất thường về hình thái túi mật. Bất thường hay gặp nhất là túi mật có đáy bị gập lại. Hiếm gặp hơn là túi mật hình túi cát. Túi mật có vách ở giữa tạo hình túi mật hai thuỳ (H.14). Những bất thường về hình hình dạng túi túi mật không liên quan nhiều đến lâm sàng.
Hình 11: Hình ống mật chủ bình thường (dấu đo). Hình 12: OMC bình thường (mũi tên), túi mật (VB), TMC (VP), TMCD (VCI).
2. Siêu âm một số bệnh Lý gan thường gặp
2.1. những tổn thương đặc lành tính của gan
2.1.1. U máu gan:
U máu về vi thể là các khoang mạch máu được lót bởi các tế bào nội mô và được ngăn cách bởi các dải xơ, có thể có huyết khối và vôi hoá, gồm hai thể là thể mao mạch và thể hang.
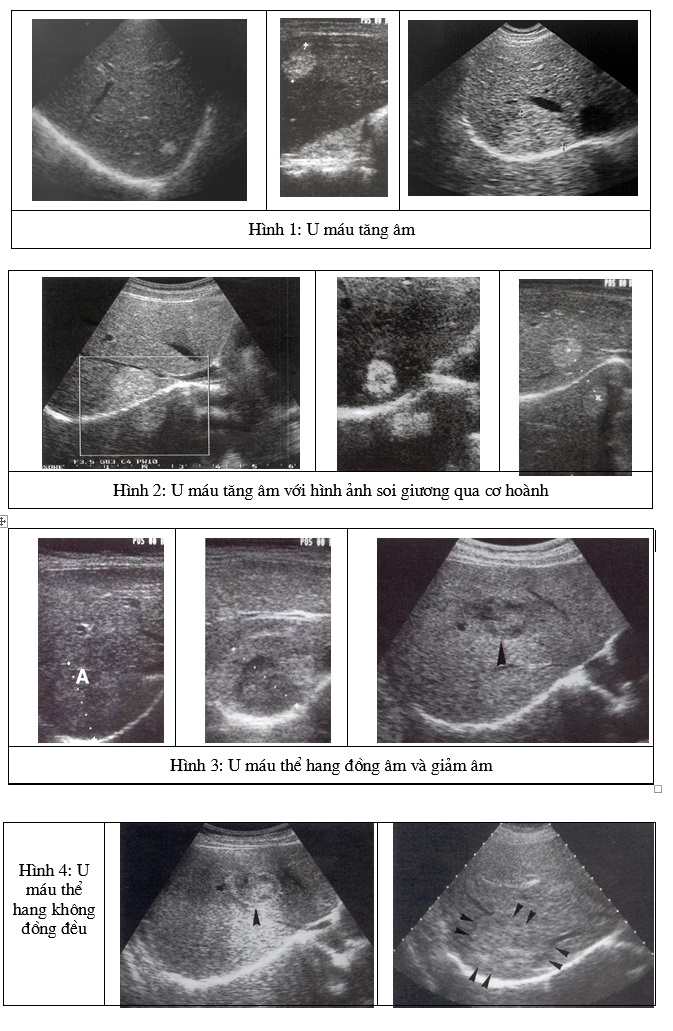
U máu thể mao mạch là u lành tính hay gặp nhất của gan. Không có biểu hiện triệu chứng lâm sàng hoặc sinh học và được phát hiện tình cờ (thường bằng siêu âm). Với những u máu trên 4 cm, có thể có biểu hiện đau hạ sườn phải hoặc hiếm hơn có chảy máu trong ổ bụng (nhất là sau một chấn thương). Vị trí thường gặp là dưới bao gan hoặc tiếp xúc với một tĩnh mạch gan. Dạng tăng âm là hay gặp nhất, tuy nhiên có thể có dạng giảm âm hoặc đồng âm. Hình ảnh điển hình (H.1) của u máu trên siêu âm là: khối tăng âm (do chồng nhiều thành mạch máu), đồng đều, giới hạn rõ với nhu mô gan lành xung quanh, bờ tròn hoặc hình thuỳ, với tăng sáng phía sau và có hình ảnh soi giương phía bên đối diện cơ hoành (H.2).
U máu thể hang (H.3,4), là những u máu kích thước thường trên 4 cm, là dạng tiến triển của u máu thể mao mạch. Cấu trúc âm thường không đồng đều do hậu quả của chảy máu với những vùng xơ tăng âm hoặc vùng dịch giảm âm, bờ giới hạn có thể không đều. Thông thường, u máu không có hiệu ứng khối nhưng có thể lồi bờ gan hoặc đè lõm bờ tĩnh mạch gan.
Trên Doppler, u máu thường không có tín hiệu mạch.
Chẩn đoán phân biệt đặt ra với các tổn thương tăng âm khác, nhất là: di căn tăng âm (di căn của ung thư ống tiêu hoá, ung thư buồng trứng, u nội tiết tăng sinh mạch), ung thư biểu mô tế bào gan và u tuyến gan (adenoma).
Phần lớn u máu ổn định và tiến triển rất chậm, nhưng có thể phát triển ở phụ nữ dùng thuốc tránh thai đường uống. Nếu u máu dưới 3 cm điển hình và lâm sàng không biểu hiện của một ung thư nguyên phát hoặc của xơ gan, nên theo dõi bằng siêu âm trong 6 tháng hoặc 1 năm. Nếu u máu không điển hình, nên chỉ định chụp cắt lớp vi tính hoặc tốt hơn là chụp cộng hưởng từ. Nếu nghi ngờ chẩn đoán, có thể chọc sinh thiết và tránh vùng dưới bao gan. Điều trị ngoại khoa trong trường hợp chèn ép hoặc chảy máu. Trước khối u máu lớn có nguy cơ chảy máu, có thể điều trị gây tắc mạch gan siêu chọn lọc cấp máu cho khối hoặc làm xơ bằng xạ trị.
CLVT: Trước tiêm giảm tỷ trọng; sau tiêm thuốc cản quang ngấm thuốc thành những đám ở ngoại vi vào trung tâm trong khoảng từ 3 đến 60 giây, đọng thuốc trên thì chụp muộn.
CHT: Trên T1 giảm tín hiệu, trên T2 tăng tín hiệu; tiêm thuốc trên T1 thấy ngấm thuốc từ ngoại vi vào trung tâm và ngấm mạnh giữ lâu với đồng tín hiệu ở thì muộn.
2.1.2. Phì đại nốt khu trú:
Là một tổn thương lành tính ít gặp, tiến triển chậm thường ở phụ nữ, hầu như không biểu hiện triệu chứng và được phát hiện tình cờ.
Về mặt vi thể, tổn thương không có vỏ bọc, gồm nhiều nốt, mỗi nốt tạo bởi các tế bào gan bình thường đôi khi thiểu sản, chúng được ngăn cách bằng các vách xơ hướng vào trung tâm, trong các vách này có chứa các mạch máu giãn. Ngoại vi của các nốt có tăng sinh các ống mật, phối hợp với đặc điểm vách xơ giúp chẩn đoán phân biệt với u tuyến gan.
Trên siêu âm, tổn thương thường là một khối, hình tròn hoặc bầu dục, cấu trúc âm thường gần giống với nhu mô gan lành với tăng hoặc giảm âm rất nhẹ, đôi khi đồng âm nên chỉ có thể phát hiện được nhờ vào biến dạng bờ gan hoặc đè đẩy cấu trúc mạch máu (H.5). Khối đồng đều, rất hiếm thấy có hoại tử trung tâm hoặc chảy máu bên trong. Có thể thấy hình tăng âm của sẹo xơ hình sao ở trung tâm.
Trên Doppler, thường biểu hiệu là khối không hoặc ít có mạch. Nhưng có thể thấy dòng chảy động mạch ở vùng sẹo xơ trung tâm (H.6).
Hình ảnh u phì đại nốt khu trú trên siêu âm là không đặc hiệu, cần phân biệt với u tuyến gan, ung thư nguyên phát và thứ phát của gan hoặc lymphoma.
Phì đại nốt khu trú không tiến triển thành ác tính, nếu liên quan đến dùng thuốc tránh thai đường uống thì nên ngừng dùng thuốc. Chẩn đoán thường dựa vào CLVT hoặc CHT, nhưng trong một số trường hợp chọc tế bào là cần thiết. Chụp ghi hình nhấy nháy với dịch keo có gắn Technétium 99m có thể giúp chẩn đoán phì đại nốt khu trú. Theo dõi trên siêu âm, chỉ định phẫu thuật khi có biến chứng.
CLVT: Trước tiêm thường đồng tỷ trọng và đôi khi giảm hoặc tăng tỷ trọng. Sau tiêm ngấm thuốc trung tâm nhanh, đồng đều và vừa phải ở thì động mạch; tiếp đó giảm tỷ trọng ở thì tĩnh mạch.
CHT: Trên T1 đồng hoặc giảm tín hiệu (sẹo xơ trung tâm giảm tín hiệu); trên T2 đồng hoặc tăng tín hiệu (sẹo xơ trung tâm tăng tín hiệu). Sau tiêm ngấm thuốc tăng đồng đều, đôi khi giảm ngấm thuốc thì muộn (sẹo xơ tăng ngấm thuốc thì muộn).
Hình 5 (a, cắt ngang qua TMTG giữa và trái; b, cắt dọc qua TMCD): Phì đại nốt khu trú đồng âm, đè đẩy nhu mô lành và tĩnh mạch trên gan.
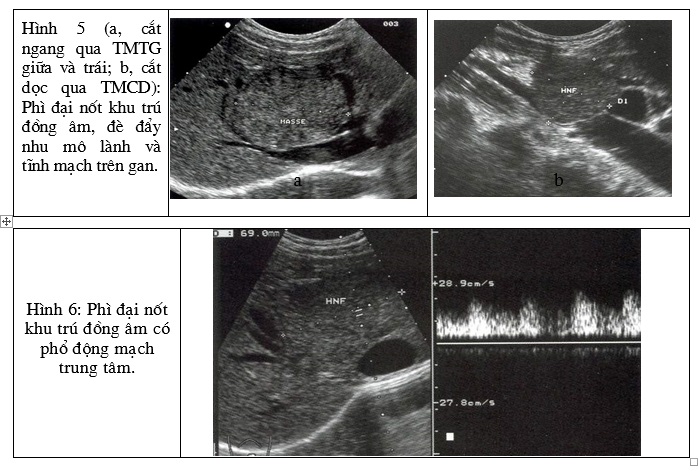
2.1.3. U tuyến gan:
Là tổn thương hiếm gặp, thường gặp ở phụ nữ, nhất là ở độ tuổi 15 đến 45. tần suất xuất hiện tăng lên ở phụ nữ dùng thuốc tránh thai đường uống với liều oestrogen cao, đôi khi có thể thấy thoái triển hoàn toàn sau ngừng dùng thuốc. Về vi thể, khối gồm các tế bào gan biệt hoá rõ tập chung dày đặc lại, giầu các nhánh động mạch, không thấy các nhánh cửa và tĩnh mạch trên gan, giảm số lượng ống mật. Như vậy, chẩn đoán về mặt giải phẫu bệnh với ung thư biểu mô tế bào gan biệt hoá rõ là khó khăn, thường dựa vào yếu tố giầu vi mạch xâm lấn của ung thư.
Khác với phì đại thể nốt khu trú, u tuyến thường có những biến chứng hoại tử, chảy máu, và nó có nguy cơ thoái hoá thành ác tính.
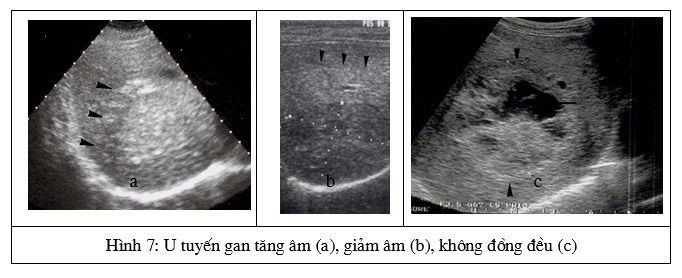
Đa số các trường hợp là một nốt duy nhất, hiếm thấy nhiều nốt. U tuyến thường có hình tròn với bờ đều và rõ, đôi khi thấy có viền giảm âm ngoại vi (có vỏ ngăn cách với nhu mô lành xung quanh). Cấu trúc âm của u tuyến không đặc trưng, thường giảm âm nhẹ, đôi khi tăng âm nhẹ hoặc đồng âm (H.7a,b). Dạng âm không đồng đều do có những ổ chảy máu, hoại tử và tổ chức mỡ (H.7c).
Chẩn đoán phân biệt có thể đặt ra với phì đại thể nốt khu trú, u ác tính nguyên phát hoặc thứ phát, lymphoma. Chẩn đoán u tuyến có thể dựa vào CLVT hoặc CHT, nhưng chỉ có tế bào học mới khẳng định chẩn đoán. Cần phải cẩn trọng nguy cơ chảy máu khi chọc tế bào trong trường hợp u tuyến. Điều trị bằng ngoại khoa cắt bỏ, ngừng dùng thuốc tránh thai. Với những bệnh nhân yếu không mổ, nên theo dõi trên siêu âm hàng năm.
Trên Doppler, đôi khi có thể thấy trong khối có mạch với dòng chảy liên tục dạng phổ tĩnh mạch và mạch quanh khối có cả phổ động mạch và tĩnh mạch.
CLVT: Trước tiêm giảm hoặc đồng tỷ trọng; sau tiêm tăng ngấm thuốc rõ và thải nhanh (thoảng qua), giảm tỷ trọng ở thì tĩnh mạch.
CHT: Trên T1 tăng tín hiệu đôi khi không đều (hoại tử, thoái hoá); trên T2 tăng nhẹ hoặc đồng tín hiệu. Sau tiêm thường ngấm không đều, đôi khi thấy vỏ ngấm thuốc muộn.
2.2 Những tổn thương nang của gan
2.2.1. Nang mật đơn thuần:
Là tổn thương nang hay gặp nhất của gan, chiếm khoảng 2,5 – 5%, thường thấy ở phụ nữ và tăng kích thước theo tuổi.
Nang đơn thuần là một khoang chứa thanh dịch trong hoặc vàng chanh, không thông với đường mật trong gan và được bao phủ bởi một lớp tế bào giống nội mô của đường mật hoạt động. Nang có thể nằm ở bất kỳ vị trí nào trong gan. Nang có kích thước lớn nhu mô gan xung quanh bị đè đẩy, đôi khi có teo thuỳ gan. Nang có thể phát triển ra ngoài đẩy các cơ quan kế cận.
Thường không có triệu chứng, có thể đau không điển hình hạ sườn phải khi kích thước lớn trên 8 cm hoặc biến chứng chảy máu trong nang.
Chẩn đoán nang gan đơn thuần là dựa vào siêu âm. Nang điển hình có hình tròn hoặc bầu dục, rỗng âm, tăng sáng phía sau, thành giới hạn mỏng đều không có vách không có vôi hoá (H.8). Nang không điển hình như nang chảy máu hoặc nhiễm trùng, trong nang có hình vẩn âm di động bên trong, cần phân biệt với u hoại tử, tổn thương rất giảm âm (lymphoma)…
Chọc dò nhằm chẩn đoán và điều trị được chỉ định khi nang không điển hình hoặc biến chứng.
CLVT: Giảm tỷ trọng đều không ngấm thuốc cản quang.
CHT: Trên T1 giảm tín hiệu, trên T2 tăng tín hiệu, không ngấm thuốc đối quang.
2.2.2. Gan đa nang:
Gan đa nang trong bệnh đa nang ở người lớn (bệnh thận đa nang di truyền trội) cần phân biệt với gan nhiều nang. Bệnh đa nang gan thường phối hợp với thận đa nang và tiên lượng bệnh phụ thuộc vào tình trạng suy thận. Gan đa nang, về đại thể và vi thể, cũng giống như nang gan đơn thuần và không thông với đường mật.
Trên siêu âm thấy có nhiều nang gan, có thể làm cho gan to ra. Nhiều nang gây tăng sáng phía sau mạnh làm cho khó đánh giá nhu mô lành và đôi khi khó nhận dạng được túi mật. Có thể thấy vôi hoá thành nang do rối loạn chuyển hoá vitamin-canci gây ra bởi suy thận tiến triển hoặc do chảy máu trong nang.
2.2.3. U tuyến nang (cystadenoma):
Là u tuyến nang đường mật nguyên phát hiếm gặp, thường gặp ở nữ trung niên (tỷ lệ nữ/ nam là: 4/1), thường một ổ có kích thước lớn, phát triển trên một gan lành. Thường không có triệu chứng, được phát hiện tình cờ khi có khối trong ổ bụng hoặc có dấu hiệu lâm sàng ít đặc hiệu (đau, vàng da…).
Siêu âm thấy khối lớn rỗng âm có tăng âm phía sau và có giợn âm bên trong tương ứng với những vách có âm, một số trường hợp có những nụ sùi tăng âm phát triển từ những vách này (H.9).
CLVT khẳng định bản chất nang của tổn thương và cho thấy ngấm thuốc sau tiêm của thành vách hoặc tổ chức trong nang. Chọc dò cho thấy dịch nhày hoặc hiếm hơn là thanh dịch, thường tăng CA 19.9. Hướng điều trị là phẫu thuật cắt bỏ toàn bộ tổn thương do có thể có nguy cơ tái phát hoặc thoái hoá ác tính.
2.2.4. Một số u dạng nang và giả nang hiếm gặp:
– Ung thư nguyên phát và thứ phát dạng nang.
– U loạn sản phôi (hamartoma), ở trẻ em, có thể biểu hiện dưới dạng nang, thường thấy có vách.
– Lạc nội mạc tử cung khu trú trong gan, với khối gồm dịch và tổ chức.
– U nguyên bào mạch (hemangioblastoma)
– Tụ dịch mật cũ
– Nang giả tuỵ
2.3. Bệnh gan lan toả
2.3.1. Gan nhiễm mỡ:
Gan nhiễm mỡ được xác định khi có trên 5% mỡ trong gan. Biểu hiện sự tích luỹ triglycerid được tổng hợp từ acid béo trong tế bào gan.
Gan nhiễm mỡ có hai thể:
Thể không bào lớn do ứ đọng mỡ trong nguyên sinh chất, là thể hay gặp nhất, không biểu hiện triệu chứng lâm sàng, thường do rối loạn lipid máu với nhiều nguyên nhân: uống nhiều rượu, béo phì, nối ruột-hỗng tràng, nuôi dưỡng qua ngoài đường tiêu hoá, suy dinh dưỡng, đái đường, Cushing, rối loạn giáp trạng.
Thể không bào nhỏ do thoái hoá mỡ của bộ ty thể cấp tính, có nhiều nguyên nhân: thoái hoá mỡ cấp ở phụ nữ có thai nghén, nhiễm siêu vi trùng, thuốc độc cho gan, hội chứng Reye, thoái hoá xốp tế bào do viêm gan siêu vi trùng. Thường biểu hiện triệu chứng (đau, nôn), tiến triển đôi khi dẫn đến tử vong.
Trên siêu âm, gan nhiễm mỡ là hình tăng âm lan toả không suy giảm những sóng âm ở sâu (H.10a), khác với xơ gan giai đoạn đầu là hình tăng âm lan toả không đều có suy giảm những sóng âm ở sâu. Gan nhiễm mỡ lan toả phát hiện dễ dàng dựa vào sự tăng chênh lệch đậm độ âm giữa nhu mô gan và nhu mô thận. Gan nhiễm mỡ khu trú có thể thấy là hình nốt tăng âm hoặc hình đám âm không đều với bờ không đều do xen lẫn giữa vùng tăng âm nhiễm mỡ với vùng giảm âm của gan lành giống hình “bản đồ”, các mạch máu không bị đè đẩy (H.10b).
Gan nhiễm mỡ không đồng đều thường tôn trọng một số vùng nhu mô gan tạo thành “đảo” gan lành, như vùng tiếp giáp chỗ phân chia cửa (phân thuỳ IV) (H.10c) hoặc vùng giường túi mật (phân thuỳ V), với biểu hiện là vùng gan lành trên nền gan sáng cho hình ảnh nốt giảm âm. Sự tôn trọng này được giải thích bởi những biến đổi giải phẫu tĩnh mạch. Các tĩnh mạch của các vùng này có thể từ tĩnh mạch vị phải (tĩnh mạch môn vị) hoặc tĩnh mạch túi mật, thậm chí từ tĩnh mạch vị trái. Máu của các tĩnh mạch này không chứa vi dưỡng chấp, nên giải thích tạo sao các vùng này không bị nhiễm mỡ.
Đôi khi, gan nhiễm mỡ có thể tôn trọng một số tổn thương như trong trường hợp có khối trên gan nhiễm mỡ, làm một số u tăng âm như u máu trở thành khối giảm âm hoặc đồng âm. Chẩn đoán xác định cần dựa vào CLVT và CHT.
Trường hợp ngược lại có thể xảy ra là: gan có thể hoàn toàn không nhiễm mỡ, chỉ có một hoặc nhiều vùng xuất hiện gan nhiễm mỡ dạng nốt. Vùng thường thấy nhất là phân thuỳ IV ở phía trước phân chia cửa và quanh rãnh dây chằng liềm. Chẩn đoán phân biệt giữa một nốt gan nhiễm mỡ với một u gan đôi khi không thể dựa vào siêu âm với hình ảnh nốt tăng âm so với nhu mô gan còn lại, cũng như không thể dựa vào CLVT với hình ảnh nốt giảm tỷ trọng trên cả các lớp trước và sau tiêm, trong trường hợp này chẩn đoán xác định cần dựa vào CHT.
2.3.2. Xơ gan và tăng áp lực tĩnh mạch cửa:
2.3.2.1. Xơ gan: là một bệnh tiến triển, thường thứ phát sau nhiễm độc rượi mạn tính, nhiễm siêu vi trùng viêm gan B và C. Các nguyên nhân khác có thể là bệnh nhiễm sắc tố sắt (hemachromatosis); các bất thường chuyển hoá khác như: bệnh Wilson (rối loạn chuyên hoá đồng), thiếu hụt alpha-antitrypsine, bệnh sinh đường (glycogenosis); viêm gan nhiễm mỡ không do rượu; bệnh tắc tĩnh mạch, hội chứng Budd-Chiari; viêm gan tự miễn; xơ đường mật nguyên phát hoặc thứ phát.
Những biến đổi của gan:
Biến đổi hình thái: Giai đoạn đầu của xơ gan không thấy thay đổi hình thái của gan. Sau đó là teo một số phân thuỳ gan do phá huỷ tế bào, trong khi đó các phân thuỳ khác có xu hướng phì đại. Thường thấy là phì đại thuỳ trái và phân thuỳ IV, trong khi đó thuỳ phải giảm kích thước rõ rệt hoặc teo phân thuỳ IV (H.11a) hoặc phì đại phân thuỳ I (H.11b). Giai đoạn tiến triển hơn, bờ gan trở lên lồi lõm do teo không đều giữa các vùng khác nhau (H.11c).
Biến đổi nhu mô gan: nhu mô trở lên không đều do xơ, do nhiễm mỡ, hoặc do bất thường hấp thu sắt. Trong đó xơ là yếu tố chính, vì vậy giải thích tại sao có cấu trúc âm khác nhau giữa những vùng xơ và những vùng nhu mô còn lành trên siêu âm. Khi xơ gan phối hợp với viêm gan rượu, nhu mô gan có thể rất không đồng đều do phối hợp với nhiễm mỡ.
Những nốt xơ thoái hoá thường khó thấy do có kích thước nhỏ thường dưới 3mm và có cấu trúc âm giống nhu mô gan lành. Nếu dùng đầu dò tần số cao, có thể thấy nhưng không đặc hiệu.
Phát triển của ung thư biểu mô gan trên xơ gan:
Phần lớn ung thư biểu mô gan xuất hiện trên một gan xơ, nhưng có nhiều nốt khác cũng xuất hiện trên gan xơ. Có ba dạng nốt có thể thấy trên gan xơ: Nốt xơ tương đương với một nốt thoái hoá lành tính không bất thường tế bào, kích thước thường dưới 3 mm. Nốt loạn sản đặc trưng bởi có mặt các tế bào không điển hình gồm các tế bào lớn hoặc nhỏ, kích thước lớn hơn nốt xơ nhưng không quá 2 cm, thường gọi là thoái hoá nốt lớn. Cuối cùng là nốt ung thư biểu mô gan, đó là nốt mà bên trong có thể có những bất thường tế bào và cấu trúc đặc trưng cho một thoái hoá ác tính, thoái hoá này có thể chiếm toàn bộ hoặc một phần của nốt. Dường như có liên quan giữa nốt xơ thoái hoá bình thường và nốt ung thư biểu mô gan qua trung gian nốt loạn sản.
Bệnh nhân xơ gan có nguy cơ ung thư biểu mô cao với 2% mỗi năm. Đó là một u ác tính mà thời gian tăng thể tích gấp đôi trung bình là 4 tháng. Điều trị rất khó khăn do u xuất hiện trên một gan xơ. Hiện nay điều trị hoá chất không có hiệu quả. Với u trên 5 cm, ít có khả năng điều trị. Kết quả tốt hơn cho điều trị ngoại hoặc các kỹ thuật điều trị qua da (nút mạch hoá chất, sang cao tần, tiêm cồn) đối với u không vượt quá 3 cm. Vì vậy cần phải phát hiện u sớm nhất có thể trên bệnh nhân xơ gan bằng thăm khám siêu âm gan và định lượng alpha-foetoprotein định kỳ thường 3-6 tháng/lần. Một hội nghị ở Barcelone đã đưa ra chẩn đoán một ung thư biểu mô gan trên xơ gan với 4 tiêu chuẩn sau:
– Bệnh nhân có xơ gan.
– Nốt trên 2 cm.
– Nốt này thấy được bằng hai thăm khám khác nhau gồm siêu âm, CLVT, CHT và chụp mạch.
– Nốt này tăng sinh mạch hoặc nồng độ alpha-foetoprotein trên 400ng/ml.
2.3.2.2. Tăng áp lực tĩnh mạch cửa:
Được xác định khi có chênh lệch áp lực giữa tĩnh mạch chủ dưới với tĩnh mạch cửa trên 5 mmHg hoặc nếu áp lực tĩnh mạch cửa trên 10 mmHg. Nó là hậu quả của cản trở trên gan (hội chứng Budd chiari), trong gan (xơ gan) hoặc dưới gan (bệnh sán máng schistosomiasis). Trong xơ gan, sức cản mạch máu tăng do liên quan đến những thay đổi về cấu trúc tế bào và tăng sinh xơ, dẫn đến tăng sức cản dòng chảy của tĩnh mạch cửa, giảm lưu lượng hệ cửa kéo theo những vòng nối cửa-chủ, các vòng nối này có thể chiếm tới 90% tuần hoàn hệ cửa.
Trên siêu âm và Doppler:
– Thân tĩnh mạch cửa: ở giai đoạn đầu của tăng áp lực tĩnh mạch cửa giãn với khẩu kính trên 13 mm (H.12a), sau đó giảm. Có thể có huyết khối cục đông trong lòng tĩnh mạch cửa (H.12b).
– Dòng chảy thân tĩnh mạch cửa thay đổi trên Doppler: có thể thấy thay đổi dòng chảy theo nhịp nhở, hướng về gan khi hít vào, ra khỏi gan khi thở ra; nặng thấy có đảo chiều hoàn toàn dòng chảy với hướng ra khỏi gan.
– Tuần hoàn bàng hệ: Các tĩnh mạch giãn biểu hiện là hình giảm âm ngoằn ngoèo hoặc tròn tuỳ theo lớp cắt.
+ Giãn tĩnh mạch vùng rốn gan hoặc túi mật thường thấy.
+ Có thể thấy tĩnh mạch cạnh rốn di trong dây chằng tròn để nối với đám rối tĩnh mạch quanh rốn, là tĩnh mạch duy nhất có vòng nối ở hạ lưu của thân cửa từ nhánh cửa trái.
+ Tĩnh mạch vành vị, dẫn lưu ngược dòng tạo nên đám giãn tĩnh mạch thực quản. Thường nằm ở phía bên trái của tĩnh mạch cửa, bất thường khi có đường kính giãn trên 7mm và có dòng chảy ra khỏi gan.
+ Tĩnh mạch lách có các nhánh nối trực tiếp với tĩnh mạch thận trái hoặc gián tiếp với các tĩnh mạch ngắn của dạ dày tạo thành đám tĩnh mạch giãn vùng hang vị trước khi nối với tĩnh mạch thận trái.
– Có thể dày phù nề thành dạ dày trên 5mm, dày phù nề thành ruột non với giãn mạch máu vùng mạc treo.
– Lách to trên 12 cm (H.13), có thể nhu mô không đồng đều nhẹ.
– Dịch cổ chứng tự do trong các khoang ổ bụng (khoang Morrisson, khoang lách-thận, túi cùng Douglas, rãnh thành đại tràng..).
– Túi mật có thể thấy thành dày (do dịch cổ chứng, giảm albumin máu).
2.3.3. Bệnh nhiễm sắc tố sắt (hemachromatosis):
Là bệnh di truyền, do ruột tăng hấp thu sắt. Ban đầu, sắt được tích luỹ ở gan, sau đó ở tuỵ, muộn hơn ở hầu hết các cơ quan (tim, da, sinh dục…). Bệnh biểu hiện lâm sàng khi ở giai đoạn muộn, thường là đau khớp và đái tháo đường. Bệnh không tiến triển xơ gan, nhưng nhiễm độc do ứ sắt là nguy cơ lớn tiến triển thành ung thư biểu mô tế bào gan.
Vai trò của chẩn đoán hình ảnh trong bệnh này là đánh giá ứ sắt trong gan và tìm một ung thư biểu mô tế bào gan. Siêu âm không cho dấu hiệu đặc biệt. Trên CLVT, khi ứ sắt nặng, gan biểu hiện tăng tỷ trọng, còn trên CHT giảm tín hiệu hơn tín hiệu của cơ cạnh sống.
2.4. Các U gan ác tính nguyên phát
2.4.1. Ung thư biểu mô tế bào gan (HCC: hepatocellular carcinoma):
HCC là u ác tính nguyên phát hay gặp nhất, có biểu hiện triệu chứng lâm sàng và sinh học đa dạng. Thường xuất hiện trên người có bệnh gan mạn tính như viêm gan mạn, viêm gan siêu vi trùng, xơ gan rượu. Tỷ lệ alpha-foetoprotéine trong máu cao trên người có HCC, tuy nhiên cũng có thể bình thường trong trường hợp ung thư nhỏ ở giai đoạn sớm.
HCC thường phát triển từ nốt loạn sản, có thể là dạng một khối đơn độc (50%), nhiều khối (40%) hoặc dạng thâm nhiễm (10%). Trên siêu âm, dạng khối có cấu trúc âm đa dạng (H.14,15,16), khối dưới 3 cm đường kính thường giảm âm đồng đều với tăng sáng phía sau. Khối lớn hơn, thường có cấu trúc tăng âm và không đồng đều do hoại tử và xơ hoá. Một vài HCC kích thước nhỏ có hình tăng âm đồng đều, làm khó chẩn đoán phân biệt với u máu. HCC dạng thâm nhiễm lan toả là những đám cấu trúc âm không đều, đôi khi kèm gan to không đều; dạng này thường khó phát hiện, nhất là trong trường hợp xơ gan tiến triển do nhu mô rất không đồng đều.
Trên Doppler, HCC thường có tín hiệu mạch ở quanh và trong khối với phổ dao động và liên tục có biên độ cao (khoảng 5KHz).
Siêu âm và Doppler còn giúp đánh giá mức độ xâm lấn của u, nhất là đánh giá xâm lấn vào các nhánh cửa (H.17).
Chẩn đoán dựa vào chẩn đoán hình ảnh, lâm sàng, sinh hoá (ứ mật, tăng alpha-foeto-protein..) và tế bào học. Chẩn đoán sớm rất quang trọng cho chỉ định ngoại khoa, nhất là HCC ở dạng một ổ kích thước nhỏ không có huyết khối tĩnh mạch cửa. Hoá trị liệu không có hiệu quả và quang tuyến điều trị không còn được áp dụng. Hiện nay đang được áp dụng phổ biến điều trị ung thư gan bằng phương pháp gây tắc động mạch gan hoặc nút bằng hoá chất trộn với lipiodol. Có thể điều trị bằng phương pháp tiêm cồn dưới hướng dẫn của siêu âm điều trị với ung thư gan một khối, nhưng chống chỉ định với khối nằm dưới bao gan.
CLVT: Trước tiêm, thường khó phân biệt với gan lành, có thể giảm tỷ trọng do hoại tử hoặc thoái hoá mỡ. Sau tiêm, hình ngấm thuốc mạnh và không đều ở thì động mạch, sau đó đào thải thuốc nhanh ở thì tĩnh mạch cửa làm cho khối giảm tỷ trọng so với nhu mô xung quanh.
CHT: Trên T1 giảm hoặc đồng hoặc tăng tín hiệu; trên T2 tăng tín hiệu (mỡ) hoặc không đồng đều; ngấm thuốc mạnh ở ngoại vi sau tiêm.
2.4.2. U ác tính nguyên phát của gan hiếm gặp:
2.4.2.1. Ung thư biểu mô gan xơ dẹt (fibrolamellar hepatocarcinoma): là một biến đổi mô học của HCC, gồm tế bào gan tân tạo xắp xếp thành những dải được ngăn cách bởi những lá xơ mỏng. Đó là u rất hiếm gặp, ít xâm lấn, thường gặp ở người trẻ không có biểu hiện bệnh gan mạn tính, nồng độ alpha-foetoprotein trong máu bình thường. Tổn thương thường đơn độc, kích thước lớn và thường có sẹo trung tâm.
2.4.2.2. U liên kết mạch (angiosarcoma): là một u mạch máu có tiên lượng tồi, gồm những đám chảy máu. Siêu âm không có hình ảnh đặc hiệu, đó là khối có kích thước lớn, không đồng đều. CLVT, là một khối giảm tỷ trọng với những vùng chảy máu, ngấm thuốc mạnh, ngoại vi và muộn, giả u máu.
2.4.2.3. U nội mô mạch dạng biểu mô (epithelioidhemangioendothelioma): Là u hiếm gặp và thường ở người trưởng thành. Hình ảnh siêu âm không đặc hiệu, trên CLVT là những nốt giảm tỷ trọng có ngấm thuốc ngoại vi. Có thể có vôi hoá lan toả dạng chấm trong 1/3 trường hợp.
2.4.2.4. Ung thư biểu mô tuyến nang (cystadenocarcinoma): tổn thương thoái hoá ác tính từ u tuyến nang (cystadenoma), là một cấu trúc dịch mà thành dày có nốt sùi, các vách hoàn toàn hoặc không hoàn toàn và đôi khi chứa vẩn âm. Chẩn đoán doạn vào giải phẫu bệnh. Tiên lượng tốt hơn so với các u ác tính khác của gan, điều trị ngoại cắt bỏ cho kết quả tốt.
2.4.2.5. Ung thư nguyên bào gan (hepatoblastoma): là u nguyên phát của gan thường gặp nhất ở trẻ em. Đó là u thường đơn độc, bờ thuỳ giới hạn rõ, câu trúc đặc trong có những dải xơ, vôi hoá thường thấy. CLVT thấy hình giảm tỷ trọng có ngấm thuốc sau tiêm.
2.4.2.6. Lymphoma: thường biểu hiện gan to không đặc hiệu, cấu trúc âm có thể bình thường hoặc những nốt giảm âm thường gặp nhiều ổ. Tổn thương thương phối hợp với biểu hiện của lách to và những hạch to giảm âm; hạch to giúp giợi ý nhiều đến bệnh.
2.5. Ung thư thứ phát của gan:
Di căn gan là hay gặp nhất trong u ác tính của gan. Ung thư nguyên phát thường gặp nhất của gan là: đại tràng (42%), dạ dày (23%), tuỵ (21%), vú (14%) và phổi (13%).
Về mặt mô học, khối gồm dày đặc tế bào và giầu mạch hoàn toàn khác với các tế bào nhu mô lành xung quanh.
Siêu âm là phương pháp cơ bản để phát hiện và theo dõi di căn gan của một u nguyên phát. Cấu trúc âm của khối di căn rất thay đổi: Di căn tăng âm là hay gặp nhất (60%), di căn giảm âm (20%). Di căn có thể có hình “bia bắn” với trung tâm giảm âm, ngoại vi tăng âm, đôi khi được bao quanh bởi viền giảm âm do nhu mô gan lành bị đè đẩy. Có thể có hình “mắt bò” với vùng trung tâm tăng âm bao quanh bởi quầng giảm âm. Di căn đồng âm hiếm gặp, thường khó xác định được giới hạn (H.20). Di căn âm không đồng đều với tăng âm của vôi hoá. Di căn có hoại tử trung tâm hoặc di căn dạng rỗng âm thành không đều. Di căn lan toả hoặc thâm nhiễm không đồng đều, thường khó chẩn đoán, nhất là trường hợp nhu mô gan nhiễm mỡ do điều trị hoá chất. Khối ở ngoại vi có thể thấy bờ gan lồi khu trú, dấu hiệu này có ích khi khối di căn đồng âm; khối ở trung tâm có thể đè đẩy hoặc chèn ép cấu trúc mạch máu và đường mật kế cận (H.23). Số lượng di căn thay đổi và có thể phổi hợp giữa các di căn có cấu trúc âm khác nhau.
Mặc dù hình di căn trên siêu âm thường không đặc hiệu cho nguồn gốc u, nhưng một số đặc điểm của u di căn gan cũng có thể gợi ý đến u nguyên phát:
– Di căn tăng âm (H.18): Ung thư đại-trực tràng, ung thư tế bào gan nguyên phát, ung thư nguyên phát khác (carcinoma tế bào đảo tuỵ, carcinoid, choriocarcinoma, ung thư tế bào thận)
– Di căn giảm âm (H.19,24): Ung thư vú, ung thư phổi, lymphoma.
– Dạng “mắt bò” (H.18b) hoặc hình “bia bắn”: Ung thư phổi.
– Di căn vôi hoá (H.21): Ung thư tuyến nhày, các u ít gặp khác (sarcoma xương, sarcome sụn, teratocarcinoma, u nguyên bào thần kinh)
– Di căn dạng nang (H.22): Sarcoma hoại tử, cystadenocarcinoma buồng trứng và tuỵ, ung thư tiết nhầy của đại tràng.
– Di căn thâm nhiễm: Ung thư vú, ung thư phổi, melanoma ác tính.
Trên Doppler, tín hiệu mạch cũng rất thay đổi theo mức độ tưới máu và cấu trúc âm của di căn.
CLVT: Trước tiêm di căn thường giảm tỷ trọng, có thể thấy tăng tỷ trọng do xơ vôi hoá, chảy máu; sau tiêm cản quang di căn ngấm thuốc ngoại vi bờ đều nhưng không rõ, ở thì động mạch và tĩnh mạch cửa.
CHT: Trên T1 giảm tín hiệu, trên T2 tăng tín hiệu vừa phải; trên T1 có tiêm đối quang từ ngấm thuốc ở ngoại vi, trung tâm hoại tử-xơ ngấm muộn và viền ngoại vi có thể có hình ảnh quầng giảm tín hiệu.
2.6. Những tổn thương viêm của gan
2.6.1. Áp-xe gan:
2.6.1.1. Ap-xe gan do vi khuẩn:
Vi khuẩn gây bệnh thường là E.Coli, Gram âm kỵ khí.
Đường vào, gồm từ:
– Đường mật: sỏi, hẹp, u đường mật
– Tĩnh mạch cửa: viêm ruột thừa, viêm đại tràng, huyết khối cửa.
– Đường máu: nhiễm khuẩn huyết
– Kế cận: viêm túi mật, ap-xe dưới hoành
Lâm sàng với biểu hiện suy giảm thể trạng, sốt cao, đau hạ sườn phải và bạch cầu đa nhân tăng.
Áp-xe do vi khuẩn hay gặp một ổ (85-90%), ít gặp nhiều ổ (10-15%), và thường nằm ở thuỳ phải. Nó được phát hiện và xác định vị trí bằng siêu âm với độ nhậy cao (90%). Cấu trúc âm thay đổi tuỳ theo giai đoạn tiến triển. Giai đoạn sớm, ổ áp-xe chưa hoá mủ có cấu trúc đặc tăng âm hơn so với nhu mô gan lành, có xu hướng thành ổ không đồng đều, giới hạn không rõ. Giai đoạn hoá mủ có hình ổ khu trú tròn hoặc bầu dục, dạng dịch rỗng âm hoặc giảm âm, đôi khi có viền tăng âm xung quanh. Có thể có vẩn âm bên trong tổn thương, đó là những mẩu hoại tử hoặc bọt khí. Tăng âm phía sau không phải luôn thấy, thành ban đầu không đều sau đó trở nên đồng đều (H.25). Ngoài ra, siêu âm có thể thấy các tổn thương phối hợp khác của đường mật, túi mật hoặc tĩnh mạch cửa…
Siêu âm giúp hướng dẫn chọc hút điều trị ở giai đoạn hoá mủ.
Trên CLVT, cần tìm ngấm thuốc hình vòng ngoại vi của áp-xe sau tiêm cản quang.
2.6.1.2. Áp-xe do amip:
Do Entamoeba histolitica, từ ruột theo máu tĩnh mạch cửa vào gan. Do ưu thế dòng chảy tĩnh mạch cửa phải nên thường thấy áp-xe ở gan phải nhiều hơn gan trái.
Lâm sàng đau hạ sường phải, sốt, suy nhược và tiêu chảy.
Hình ảnh điển hình trên siêu âm có hình tròn hoặc bầu dục, giai đoạn đầu là ổ có âm giả khối, giai đoạn sau hoá mủ là ổ rất giảm âm với tăng sáng phía sau, không có thành giới hạn rõ giữa tổn thương và nhu mô lành (H.26).
Chọc hút dưới hướng dẫn của siêu âm có thể tiến hành giúp điều trị ở giai đoạn hoá mủ (mủ màu chocolat).
2.6.1.3. Áp-xe gan do nấm:
Hiếm gặp, thường do nấm Candida. Gan thường bị nhiễm thứ phát các nấm qua đường máu từ phổi hoặc qua đường tĩnh mạch cửa từ ruột, trên người suy giảm miễn dịch (AIDS, điều trị hoá chất).
Lâm sàng thường sốt kéo dài, giảm bạch cầu trung tính.
Hình ảnh siêu âm tổn thương do nấm là nhiều ổ áp-xe nhỏ rải rác trong nhu mô gan, hình thái đa dạng bao gồm:
– Hình “vòng trong vòng” (H.27): vòng viền giảm âm ở ngoại vi với vòng tăng âm dạng bánh xe ở bên trong và nhân giảm âm ở trung tâm do hoại tử.
– Hình “mắt bò”: viền ngoại vi giảm âm và vùng trung tâm tăng âm do chứa các tế bào viêm.
– Hình giảm âm đồng nhất thường gặp nhất, dấu hiệu này tương ứng với tình trạng tổn thương xơ.
– Hình tăng âm vôi hoá đa dạng chứng tỏ hình thành sẹo.
2.6.2. Ký sinh trùng gan:
2.6.2.1. Sán lá gan (Fasciola Hepatica):
Chủ yếu gây bệnh ở gia súc, theo phân thải ra môi trường, trong nước trứng phát trển qua trung gian ốc và nở thành ấu trùng, sau đó ra khỏi ốc để bám vào các thực vật sống ở dưới nước. Người ăn phải, ấu trùng theo ống tiêu hoá đến tá tràng và chui qua tá tràng và qua bao gan xâm nhập vào nhu mô gan, cư trú ở các tiểu đường mật.
Lâm sàng ở giai đoạn xâm nhập có thể sốt dai dẳng, đau hạ sườn phải, bạch cầu ưu acid tăng rõ rệt. Xét nghiệm huyết thanh miễn dịch học cho thấy dương tính.
Hình ảnh siêu âm:
– Tổn thương ở nhu mô gan: có hình ảnh không đặc hiệu, là một vùng nhu mô gan thâm nhiễm, có giới hạn, bờ không đều, thường ở vùng ngoại vi sát bao gan, cấu trúc giảm âm không đều với những hốc dịch xen lẫn những viền dày đậm âm, những hình nang này có tác giả mô tả giống như hình “vòng tròn thế vật hội”.
– Tổn thương ở đường mật: có thể thấy hình ảnh giãn đường mật trong và ngoài gan, dày không đều của thành ống mật, đôi khi có thể thấy hình ảnh sán bên trong ống mật và túi mật.
2.6.2.2. Bệnh nang sán (Ecchinoccocus granulosus):
Là bệnh ký sinh trùng lây truyền qua vật trung gian là chó qua phân vào người bằng đường tiêu hoá, thường ở trẻ em, bệnh hay gặp nhất ở Bắc Phi, Địa trung hải và Nam Mỹ, hầu như không gặp ở Việt nam. Hình ảnh của tổn thương được Gharbi mô tả thành 5 giai đoạn tiến triển, trong đó 3 giai đoạn đầu tổn thương chủ yếu là dạng nang.
– Gđ I: hình nang rỗng âm, tăng sáng phía sau, thành đều, thường khó phân biệt được với nang đơn thuần.
– Gđ II: hình nang chứa màng di động do màng sán bong ra.
– Gđ III: nhiều túi dịch nhỏ hình “hoa thị” rất đặc trưng với tổn thương vách bên trong.
– Gđ IV: cấu trúc đặc tăng âm hoặc hỗn hợp, rất giống với tổn thương u, có vôi hoá thành là dấu hiệu quan trọng để chẩn đoán.
– Gđ V: khối đặc với thành vôi hoá hoàn toàn đặc trưng bởi đường cong tăng âm có bóng cản hình vỏ trứng”.
2.6.2.3. Bệnh sán máng (Schistosomiasis):
Sán máng khu trú ở hệ cửa, dẫn đến những biểu hiện của tổn thương gan lách, các dấu hiệu trên siêu âm có thể gặp là:
– Dày quanh khoảng cửa, biểu hiện là hình tăng âm do xơ hoá thành tĩnh mạch cửa.
– Phì đại gan trái và teo gan phải
– Dày thành túi mật.
– Các dấu hiệu tăng áp lực tĩnh mạch cửa: lách to, phát triển bàng hệ của chủ.
2.7. Tụ dịch trong gan và cạnh gan
2.7.1. Máu tụ trong gan:
Có thể gặp sau chấn thương, sau điều trị phẫu thuật, sau chọc dò can thiệp, hoặc biến chứng chảy máu của một u máu hoặc một u tuyến gan.
Máu tụ trong nhu mô gan có cấu trúc âm thay đổi theo thời gan. Chảy máu mới, biểu hiện là ổ rỗng âm. Sau đó vài giờ, ổ máu tụ tăng âm. Tiến triển ổ máu tụ tiêu đi tạo thành ổ khu trú trong nhu mô với hình giảm âm rồi rỗng âm. Tổn thương thường tròn, nói chung có giới hạn không đều và bao quanh vùng tổ chức dụng dập. Thăm khám lần đầu khi tổn thương ở giai đoạn dạng nang thường khó chẩn đoán.
Máu tụ dưới bao gan là tụ dịch giữa nhu mô gan và bao Glisson. Hình ảnh đặc trưng bởi lớp âm dạng dịch ở ngoại vi và dọc theo bề mặt của gan, kèm theo đè lõm nhu mô gan vào trong. Nó không thay đổi hình thái và vị trí theo nhịp thở hoặc thay đổi tư thế, giúp phân biệt với ổ tụ dịch ngoài bao cạnh gan (ổ áp-xe, tụ dịch mật hoặc tụ dịch có nguồn gốc từ tụy).
2.7.2. Tụ dịch cạnh gan:
Tụ dịch dưới hoành khá thường thấy, nhất là sau phẫu thuật tiêu hoá. Tổn thương đặc trưng bởi hình dịch tụ giữa gan và cơ hoành, đè đẩy bề mặt gan. Thường kèm theo phản ứng dịch màng phổi.
Tràn dịch màng phổi phải được thấy trên lớp cắt chéo quặt ngược, là hình liềm dịch sau gan (túi cùng màng phổi sau). Trên lớp cắt dọc, hình tràn dịch nằm ở phía trên cơ hoành.
Tràn dịch trong ổ phúc mạc và dịch cổ chướng: lách giữa các khoang ổ bụng bao quanh các tạng, dịch rỗng âm di động và di chuyển vùng thấp theo tư thế. Tràn dịch ít quanh gan thường nằm ở khoang giữa gan-thận còn gọi là khoang Morrisson.
3. Siêu âm bệnh lý đường mật
3.1. Sỏi đường mật:
3.1.1. Sỏi túi mật:
Túi mật nên được thăm khám khi nhịn đói, lúc mà túi mật chứa đầy dịch mật, nhằm bộc lộ tổn thương túi mật được dễ dàng hơn, nhất là sỏi túi mật.
Sỏi túi mật có thể không triệu chứng, phát hiện tình cờ sau thăm khám siêu âm ổ bụng do chỉ định khác.
Sỏi trên siêu âm là hình vòng cung tăng âm với bóng cản phía sau đặc trưng (H.1a). Mức độ bóng cản phụ thuộc vào kích thước sỏi (H.1a,b), năng lượng của chùm sóng âm và hướng đi của chúng, ít phụ thuộc vào bản chất hoá học của sỏi. Bóng cản càng rõ khi sỏi có kích thước lớn, đầu dò tần số thấp và sỏi nằm trên thẳng hướng với chùm sóng âm. Sỏi không có bóng cản thường là sỏi có kích thước nhỏ dưới 3mm (H.1c).
Siêu âm có độ nhạy cao (95-99%) trong phát hiện sỏi túi mật. Chẩn đoán dựa vào hình tăng âm trong dịch mật rỗng âm, nằm thấp và di động theo tư thế. Thay đổi tư thế khi thăm khám, có thể bộc lộ được sỏi nhỏ không thấy được ở vùng phễu túi mật. Chẩn đoán có thể khó khăn khi túi mật xẹp trên bệnh nhân không nhịn đói, khi đó cần dựa vào hình ảnh tăng âm có bóng cản trong giường túi mật, ở mặt dưới gan giữa phân thuỳ IV và rốn gan. Khi túi mật không còn dịch mật, dấu hiệu hai vòng cung tạo bởi thành túi mật ở phía trước và sỏi ở phía sau giúp chẩn đoán phân biệt với hơi trong ống tiêu hoá (H.11).
Hình ảnh sỏi túi mật nói chung rất đặc trưng, ít đặt ra vấn đề chẩn đoán phân biệt, tuy nhiên có thể nhầm với:
– Các hình bóng khí trong tá tràng hoặc đại tràng tiếp xúc với thành túi mật, với hình bóng cản âm tạo thành do chùm sóng âm tiếp tuyến với thành túi mật. Các hình giả này dễ dạng thấy khi thay đổi tư thế bệnh nhân hoặc thay đổi hướng cắt.
– Các hình có âm của các polyp và các hạt cholesterol, thường dễ dàng phân biệt với sỏi do chúng không di động và không có bóng cản.
Bùn mật có thể làm phát hiện sỏi khó khăn nhất là có kèm vi sỏi không bóng cản âm. Bùn mật thường do ứ đọng dịch mật với nguyên nhân có thể là sỏi gây tắc ở phễu túi mật mà không phát hiện được do sỏi quá nhỏ hoặc bị che lấp bởi nếp gấp của cổ túi mật, trong trường hợp này dấu hiệu túi mật căng là một yếu tố quan trọng để chẩn đoán. Có thể thấy bùn mật có kèm những vi sỏi, đó là những hạt tinh thể cholesterol, nổi bên trong mà không có dấu hiệu bít tắc.
Chẩn đoán siêu âm sỏi túi mật không chỉ giới hạn đơn giản là có sỏi hay không, mà còn phải xác định được số lượng và kích thước sỏi. Sỏi lớn có thể đặt ra vấn đề gắp sỏi qua da bằng đường mổ nội soi, là phương pháp hiện nay đang được áp dụng phổ biến. Sỏi nhỏ có nguy cơ kẹt gây viêm túi mật cấp.
3.1.2. Sỏi đường mật chính:
Sỏi đường mật chính thường là nguyên nhân gây ứ mật, có thể gây viêm đường mật hoặc viêm tụy.
Sỏi đường mật chính thường có nguồn gốc từ túi mật, đường mật trong gan, hoặc được tạo thành trên chỗ hẹp (sau mổ, viêm ống mật chủ, bất thường bẩm sinh) do vi khuẩn đường tiêu hoá. Sỏi có thể có một hoặc nhiều, có thể gây tắc (có triệu chứng tắc mật) hoặc không tuỳ theo kích thước sỏi và vị trí sỏi nằm trong đường mật chính hoặc kẹt ở bóng Vater.
Siêu âm phát hiện sỏi đường mật chính (H.2) có độ nhạy thấp hơn so với sỏi túi mật (75%). Sỏi biểu hiện hình tăng âm kèm bóng cản phía sau, đôi khi khó phát hiện nhất là sỏi ở đoạn thấp trên bệnh nhân béo hoặc chướng hơi ruột. Giãn đường mật thượng lưu là dấu hiệu quan trọng, nhưng thường không hằng định và không đặc hiệu. Khẩu kính đường mật bình thường dưới 7mm chỉ là giá trị tương đối, có thể lớn hơn ở người có tuổi hoặc tiền sử đường mật như mổ cũ, sỏi đường mật cũ… Giãn đường mật có thể có các nguyên nhân khác như u đường mật, u đầu tuỵ, viêm tuỵ mạn…
Nếu sỏi túi mật kèm có sỏi đường mật chính, thì không có chỉ định cắt túi mật bằng phương pháp nội soi. Vì vậy, cần phải thăm khám hệ thống sỏi đường mật chính trước cắt bỏ túi mật, nếu siêu âm khó xác định thì cần phải áp dụng các phương pháp chẩn đoán khác (nhất là chụp đường mật cản quang ngược dòng qua nội soi).
3.1.3. Sỏi đường mật trong gan:
Sỏi đường mật trong gan thường biểu hiện lâm sàng ứ mật nhẹ và nhiễm trùng tái phát. Nguyên nhân thường gặp nhất là liên quan đến sỏi do ký sinh trùng, do vi khuẩn đường tiêu hoá, ngoài ra có thể liên quan đến bệnh lý đường mật (bất thường giãn đường mật dạng nang, viêm đường mật) và đến hậu quả của ứ mật mạn tính (xơ gan mật thứ phát). Có thể phối hợp với sỏi đường mật chính hoặc sỏi túi mật do di chuyển.
Sỏi đường mật trong gan (H.3) có hình tăng âm kèm bóng cản sau, nằm trong đường mật phân thuỳ giãn ít nhiều ở thượng lưu. Đôi khi sỏi là hình dải tăng âm, do chúng nằm dọc theo nhánh mạch cửa nên phân biệt dễ dàng với vôi hoá trong nhu mô gan. Đường mật trên sỏi giãn có thể chứa bùn mật trong trường hợp ứ mật bội nhiễm.
Sỏi đường mật trong gan cần phân biệt với hơi đường mật trên bệnh nhân có mở cơ thắt Oddi, thường hơi có hình dải mảnh, nằm ở đường mật ngoại vi và di chuyển theo tư thế.
Siêu âm cần chỉ rõ vị trí sỏi nằm phân thuỳ nào trong gan và số lượng sỏi ít hay nhiều, nhằm định hướng cho điều trị: cắt thuỳ gan nếu sỏi chủ yếu ở một thuỳ, tán sỏi ngoài cơ thể nếu sỏi nằm gần rốn gan, tán sỏi trong cơ thể qua da nếu sỏi nằm rải rác khắp các phân thuỳ…
3.1.4. Giun đường mật:
Là bệnh lý thường gặp, nhất là ở trẻ em. Lâm sàng có biểu hiện đau bụng cấp hạ sườn phải, nôn.
Siêu âm, giun nằm dọc theo đường mật giãn, có hình ba lớp với hai lớp ngoài là lớp vỏ giun đậm âm song song không có bóng cản giống hình “đường ray” và lớp giữa giảm âm là ruột giun (H.4). Trên lớp cắt ngang, giun có hình vòng đậm âm, ở giữa giảm âm. Có thể có một hoặc nhiều giun kích thước khác nhau, có thể chỉ ở đường mật chính hoặc cả đường mật trong gan hoặc hiếm hơn ở trong túi mật. Đường mật giãn ít nhiều, thường kèm có hình khí trong đường mật.
Chẩn đoán phân biệt có thể đặt ra với động mạch gan đi cùng hoặc dải máu cục trong chảy máu đường mật.
Lâu ngày, giun chết tạo thành những đoạn lắng đọng vôi tạo thành bóng cản như sỏi (sỏi đường mật trên cơ sở của xác giun).
3.2. Biến chứng của sỏi túi mật:
3.2.1. Viêm túi mật cấp:
3.2.1.1. Viêm túi mật do sỏi:
Thường gặp, do sỏi bít tắc ống túi mật. Lâm sàng có biểu hiện đau hạ sườn phải và sốt, khám có thể sờ thấy túi mật căng và đau tăng khi ấn (dấu hiệu Murphy).
Chẩn đoán viêm túi mật cấp dựa và siêu âm (H.5,6), các cấu hiệu chính là:
– Đau khi ấn đầu dò vào vùng túi mật.
– Dày thành túi mật (trên 4mm), có thể có hình bờ đôi với lớp giảm âm ở trung tâm. Tuy nhiên dấu hiệu này không đặc hiệu, có thể gặp do các nguyên khác (dịch ổ bụng, giảm albumin, viêm gan…).
– Túi mật có sỏi (hình tăng âm, có bóng cản và di động), hay gặp. Chẩn đoán khó nếu sỏi nhỏ nằm trong bùn mật dày hoặc sỏi kẹt vùng phễu túi mật.
– Túi mật căng to (đường kính ngang trên 4 cm) và chứa bùn mật, thường do sỏi kẹt phễu túi mật.
– Dịch quanh túi mật, thường khu trú ở giường túi mật.
3.2.1.2. Viêm túi mật không do sỏi:
Hiếm gặp (5%), nguyên nhân thường gặp là bệnh nhân được nuôi dưỡng ngoài đường tiêu hoá, do chấn thương, sau mổ, nhiễm trùng (thường hàn), viêm trong bệnh tạo keo…
Các dấu hiệu siêu âm tương tự như viêm túi mật do sỏi, trừ dấu hiệu có sỏi (H.7).
3.2.1.3. Các thể nặng của viêm túi mật:
Viêm túi mật sinh hơi: Không do sỏi, do thiếu máu động mạch túi mật. Thường gặp ở bên nhân đái đường. Siêu âm biểu hiện hình sáng khí trong thành túi mật trên bệnh cảnh của viêm túi mật (H.8).
Viêm túi mật hoại tử: Thường gặp ở người có thể trạng yếu, cao tuổi, suy giảm miễn dịch. Siêu âm thấy có những ổ áp-xe nhỏ giảm âm trong thành túi mật dày có bờ đôi (H.9).
Tổn thương nặng có thể dẫn đến hoại tử thành thủng vào ổ bụng gây viêm phúc mạc (H.10) hoặc vào trong ống tiêu hoá (hơi trong túi mật và đường mật) hoặc tạo thành ổ áp-xe cạnh túi mật.
3.2.2. Viêm túi mật mạn:
Viêm túi mật mạn là biến chứng muộn của sỏi túi mật và thường thấy ở người có tuổi. Hình ảnh siêu âm là dày nhiều thành túi mật, đôi khi có hình giả u. Tiến triển dần đến xơ teo túi mật và không còn lòng chứa dịch mật (H.12).
3.2.3. Hội chứng Mirizzi:
Hội chứng Mirizzi là một biến chứng của viêm túi mật mạn do sỏi, do chèn ép đường mật của một sỏi kẹt trong ống túi mật với phản ứng viêm mạnh khu trú dẫn đến chèn ép các thành phần của cuống gan, nhất là chèn ép đường mật.
Lâm sàng có tình trạng ứ mật hoặc có thể của viêm đường mật, chẩn đoán phân biệt khó khăn với một ung thư túi mật có sỏi.
Siêu âm cho thấy giãn đường mật ở phía trên cổ túi mật, sỏi kẹt trong cổ túi mật và dày thành đôi khi chỉ giới hạn ở phễu túi mật (H.13).
Hình 11: Túi mật không có dịch mật có sỏi (s) và thành (mũi tên dài) tạo hình hai vòng cung. Hình 12: Hình viêm túi mật mạn không còn dịch mật (giả khối). Hình 13: Hội chứng Mirizzi, túi mật (GB) có sỏi ống túi mật (s), đường mật phía trên giãn (cd)
3.3. U đường mật:
3.3.1. U lành tính và giả u của túi mật:
3.3.1.1. Polyp túi mật:
Đó là những u tuyến (adenome) của thành túi mật. Trên siêu âm (H.14), nó biểu hiện là hình nốt lồi trong lòng túi mật, thường trên 10mm, tăng âm không có bóng cản và không di động khi thay đổi tư thế .
Nguy cơ thoái hoá thành ung thư hiếm, nhất là với tổn thương dưới 10mm, với kích thước này phát hiện được trên siêu âm không đủ để chỉ định cắt bỏ túi mật.
3.3.1.2. Bệnh cholesterol túi mật (cholestorolose):
Bệnh cholesterol do ứ đọng không bình thường của triglyceride tạo thành các hạt nhỏ vài mm khu trú ở thành túi mật hoặc lan toả dẫn đến dày thành túi mật.
Trên siêu âm, tổn thương khu trú có các dấu hiệu giống như polyp (tăng âm không có bóng cản và không di động khi thay đổi tư thế) nhưng kích thước nhỏ hơn (dưới 10mm). Tổn thương lan toả cho hình thành túi mật dày tăng âm, đôi khi khó phân biệt với hình dày thành do viêm túi mật mạn.
3.3.1.3. U cơ tuyến (adenomyomatosis):
U cơ tuyến là hậu quả của tắc nghẽn mạn tính với tăng áp lực trong lòng túi mật, thường phối hợp với viêm túi mật mạn. Tổn thương đặc trưng bởi dày thành túi mật thường khu trú ở vùng đáy, phối hợp với lớp niêm mạc bị tụt vào trong lớp cơ tạo thành những túi nhỏ gọi là xoang Rokitansky. Các túi này có thể chứa dịch hoặc những hạt cholesterol hoặc những sỏi nhỏ.
Siêu âm cho thấy thành túi mật dày nhiều, không đặc hiệu. Các túi nhỏ trong thành có thể rỗng âm do chứa dịch hoặc tăng âm với hình dải sáng phía sau khá đặc trưng của những hạt cholesterol hoặc sỏi nhỏ.
3.3.2. U ác tính đường mật:
3.3.2.1. Ung thư biểu mô tế bào đường mật (cholangiocellular carcinoma):
Ung thư biểu mô tế bào đường mật phát triển từ các ống mật trong gan, trên một gan lành không liên quan đến virus viêm gan B. Các yếu tố thuận lợi có thể là: sỏi mật trong gan, bệnh Caroli, viêm xơ đường mật, sán lá gan… Tổn thương hiếm gặp với tần suất ít hơn 10 lần so với ung thư biểu mô tế bào gan.
Thường gặp ở người già, nam giới. Lâm sàng không đặc hiệu, chủ yếu là đau bụng không vàng da.
Trên siêu âm tổn thương khối có hình ảnh không đặc hiệu, giảm âm, đôi khi hoại tử. Có thể thấy những vùng tăng âm có bóng cản giợi đến vôi hoá. Đường mật có thể bị giãn một hoặc hai bên tuỳ theo vị trí của u. Không thấy huyết khối tĩnh mạch cửa, ngược lại với ung thư biểu mô tế bào gan có thể thấy huyết khối tĩnh mạch cửa. Ngoài ra có thể thấy hạch di căn vùng rốn gan.
Các phương pháp chẩn đoán hình ảnh bổ sung khác như CLVT, CHT đánh giá và chẩn đoán tổn thương tốt hơn. Tuy nhiên, ung thư biểu mô tế bào đường mật vẫn phải đặt ra vấn đề chẩn đoán phân biệt với các u gan khác, vì vậy chẩn đoán xác định thường phải dựa vào tế bào học.
3.3.2.2. Ung thư đường mật (cholangiocarcinoma):
Ung thư đường mật là tổn thương nằm ở đường mật ngoài gan, có thể ở đường mật chính, ở rốn gan (u Klatskin) hoặc các nhánh đường mật thuỳ gan. Các yếu tố thuận lợi có thể là: viêm loét đại tràng, bệnh Caroli, viêm xơ đường mật, sán lá gan, nang ống mật chủ, xơ gan bẩm sinh…
Thường gặp ở người già, nam giới. Lâm sàng biểu hiện chủ yếu là vàng da tắc mật tăng dần không đau không sốt.
Siêu âm:
– Siêu âm cho thấy giãn đường mật trong gan (H.15), nó có thể xác định vị trí bít tắc do u trong 90% các trường hợp. Tổn thương u ở vùng rốn gan cho những hình ảnh đặc trưng là giãn đường mật trong gan, không thấy hình hội lưu đường mật vùng rốn gan, đường mật phía dưới có khẩu kính bình thường và túi mật không căng. Tổn thương u ở ống mật chủ cho thấy hình giãn túi mật kèm theo.
– Siêu âm cho phép phát hiện u trong 20-50% các trường hợp. Có thể là hình dày thành đường mật, hình khối trong lòng đường mật (H.16), hình khối vùng rốn gan hoặc cuống gan (H.17), nói chung có kích thước nhỏ nằm phía dưới đường mật giãn. Khối gây giãn đường mật có thể là u có cấu trúc âm có thể gần giống với mỡ rốn gan hoặc một hạch chèn ép.
– Siêu âm giúp đánh giá lan tràn của ung thư. U đường mật vùng rốn gan thường xâm lấn nhu mô gan ở phân thuỳ IV và I. Ngoài ra có thể thấy u đường mật chèn ép tĩnh mạch, di trong nhu mô gan, hạch dọc theo cuống gan hoặc quanh tuỵ. Hiếm hơn có thể theo thuỳ gan hoặc di căn biểu mô phúc mạc.
– Siêu âm cho thấy những dấu hiệu gián tiếp khác giúp chẩn đoán u đường mật như: tuỵ bình thường, không thấy sỏi đường mật, không thấy u vùng đặc biệt u túi mật.
Chẩn đoán phân biệt, tuỳ theo vị trí của u đường mật:
– U vùng rốn hoặc cuống gan:
+ Xâm lấn chèn ép đường mật: u lân cận (u tuỵ, túi mật, dạ dày) hoặc hạch di căn ( từ u tuỵ, ống tiêu hoá, vú, phổi, lymphoma).
+ Di căn trong lòng đường mật: rất hiếm, có thể gặp do u sắc tố hoặc ung thư tế bào biểu mô gan vỡ vào trong đường mật.
+ Hẹp lành tính: phần lớn do sau mổ cắt túi mật hoặc mổ đường mật hoặc do chấn thương. Hội chứng Mirizzi chèn ép đường mật do sỏi phễu túi mật cũng có thể gặp.
– U đường mật thấp: với u đầu tuỵ, u Vater, sỏi ống mật chủ.
Các phương pháp chẩn đoán khác (CLVT,CHT, chụp đường mật) cho phép chẩn đoán xác định và đánh giá tổn thể tổn thương, nhằm định hướng cho điều trị ngoại khoa hoặc đặt stent đường mật qua da hoặc qua nội soi.
3.3.2.3. Ung thư túi mật:
Ung thư túi mật là ung thư biểu mô, hiếm gặp, thường ở người có tuổi. Các yếu tố thuận lợi là túi mật hình sứ (vôi hoá thành túi mật) và sỏi lớn túi mật. Nó có hai dạng tổn thương:
– Dạng thâm nhiễm (H.18a), phát triển từ đáy hoặc cổ túi mật, dày thành tiến triển nhanh vào gan hoặc vào rốn gan.
– Dạng sùi dạng polyp) (H.18b), phát triển trong lòng túi mật và có xu hướng lấp dần thành khối túi mật.
Siêu âm cho thấy khối dưới dạng thành túi mật dày không đều hoặc nụ sùi thành có âm phát triển trong lòng túi mật, thường kèm thấy sỏi. Những u nhỏ cổ túi mật cũng khó phát hiện như những u đường mật, nhất là túi mật bị xơ teo. Biểu hiện của xâm lấn rốn gan hoặc cuống gan trong tất cả các trường hợp là giãn đường mật trong gan và nó có thể là dấu hiệu duy nhất thấy trên siêu âm. Chẩn đoán phân biệt với một ung thư nguyên phát vùng rốn gan đôi khi khó khăn. Dạng tiến triển biểu hiện một khối dưới gan phải, âm không đồng đều, ít nhiều thâm nhiễm sâu vào phân thuỳ gan kế cận (IV và V). Có thể thấy vùng u hoại tử và khí trong u do dò ống tiêu hoá. Ngoài ra, siêu âm có thể phát hiện hạch di căn vùng cuống gan.
3.4 Những tổn thương khác của đường mật
3.4.1. Viêm xơ đường mật:
Viêm xơ đường mật nguyên phát là một bệnh hiếm gặp, đặc trưng bởi xơ tắc ít nhiều lan toả của đường mật. Nó thường phối hợp với một bệnh viêm ống tiêu hoá như viêm đại-trực tràng loét-chảy máu.
Viêm xơ đường mật có thể có biểu hiện vàng da ứ mật. Nó có thể gây biến chứng sỏi trong gan làm tăng tổn thương bội nhiễm và ứ mật.
Siêu âm có thể giợi ý chẩn đoán khi thấy hình giãn từng đoạn đường mật xen lẫn những vùng dày thành đường mật. Đôi khi, có thể thấy những hình âm sáng nhỏ trong gan, dù không đặc hiệu nhưng cũng giúp giợi ý chẩn đoán, những hình này khác với hình sáng của hơi đường mật bởi chúng không di động và đa hình thái hơn.
Chẩn đoán xác định dựa vào chụp đường mật cản quang, thường thấy hẹp lan toả cây đường mật có hình ảnh đặc trưng là hình “cây chết”, hoặc hẹp không đều hình “chuỗi hạt” với những đoạn hẹp xen lẫn những vùng giãn và giả túi thừa.
3.4.2. Viêm đường mật trên bệnh nhân suy giảm miễn dịch mắc phải (AIDS):
Tổn thương viêm đường mật trong bệnh AIDS thường gặp nhất là do nhiễm cytomegalovirus (CMV) hoặc crytosporidium. Lâm sàng biểu hiện chủ yếu là đau hạ sườn phải và nôn, thường không thấy vàng da. Tổn thương có thể ở túi mật gây viêm túi mật không do sỏi và ở đường mật gây viêm đường mật.
Dấu hiệu hình ảnh viêm đường mật cũng giống bệnh viêm xơ đường mật. Siêu âm cho thấy tổn thương đường mật dưới dạng hẹp, giãn từng đoạn và nhất là dày thành rõ đường mật chính hoặc đường mật trong gan mà chúng có thể tạo thành những đường giảm âm trong nhu mô gan. Có thể thấy hạch vùng cuống gan.
3.4.3. Bất thường bẩm sinh dạng nang đường mật:
3.4.3.1. Nang ống mật chủ:
Nang ống mật chủ có hình túi hoặc hình thoi. Tổn thương chỉ giới hạn ở đường mật chính, nhưng có thể thấy giãn tới ống gan phải và/hoặc trái. Nguồn gốc của tổn thương này là một bất thường chỗ nối ống mật-tuỵ với ống gan chung dài bất thường tạo điều kiện cho trào ngược dịch tuỵ vào trong đường mật.
Bệnh thường phát hiện ở trẻ em, tuy nhiên có thể tiềm tàng và biểu hiện ở tuổi trưởng thành. Triệu chứng có thể gặp là vàng da tái phát, đau. Biến chứng có thể là ứ mật mạn, viêm đường mật, viêm tuỵ và nhất là ung thư biểu mô đường mật. Điều trị là cắt bỏ hoàn toàn đường mật bất thường.
Siêu âm phát hiện dễ dàng tổn thương dưới dạng hình nang dịch giảm âm với thành mỏng nằm ở vùng cuống gan
Các phương pháp bổ sung như CLVT và nhất là chụp đường mật cản quang, cho phép xác định chính xác giới hạn hai cực của tổn thương trước khi phẫu thuật.
3.4.3.2. Bệnh Caroli:
Bệnh Caroli là giãn bất thường dạng nang của đường mật trong gan, có thể một phần hoặc toàn bộ đường mật. Nó thể hiện bởi các hình giãn dạng nang và có đặc điểm quan trọng là thông với đường mật, nên chúng cũng có nguy cơ nhiễm trùng và sỏi.
Lâm sàng thường thấy là ứ mật mạn, nhiễm trùng đường mật tái phát. Sỏi đường mật trong gan thường gặp và làm nặng thêm triệu chứng. Có thể tiến triển thành ung thư đường mật.
Siêu âm cho thấy hình nhiều hình dịch rỗng âm và giảm âm trong nhu mô có kích thước khác nhau (H.20a), nằm chủ yếu vùng quanh rốn gan và dọc theo đường mật. Các nang này có thể bao quanh máu máu đi cùng được khẳng định trên Doppler (H.20b) hoặc trong nang có sỏi, là những dấu hiệu giúp chẩn đoán phân biệt với nang đường mật đơn thuần.
Chụp đường mật cản quang (thường chụp bằng đường qua da) giúp khẳng định chẩn đoán, cho thấy hình các nang thông với đường mật.