Mục lục
1. Nhắc lại giải phẫu gan và đường mật
1.1. Mô tả hình thể ngoài của gan
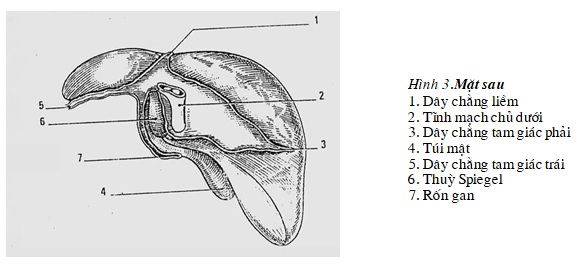
Gan có 3 mặt: Trên, dưới và sau
Mặt trên: Cong lồi ra phía trước và được chia thành thuỳ phải và trái bởi dây chằng liềm treo gan vào cơ hoành, dây chằng này kéo dài tới rốn bởi dây chằng tròn.
Mặt dưới quay xuống dưới và sang trái. Nó được phân chia bởi 3 rãnh tạo nên hình chữ H:
– Rãnh trước- sau trái chia làm hai phần: Phần trước là dây chằng tròn (di tích của tĩnh mạch rốn), phần sau là ống Arantius nằm hơi chếch. Thuỳ bên trái nằm ở bên trái rãnh này, nằm bên phải và phía trước là thuỳ vuông hay thuỳ IV còn phía sau là thuỳ đuôi hay thuỳ I.
-Rãnh trước-sau phải là giường túi mật kéo dài tới bờ trái tĩnh mạch chủ dưới
-Rãnh ngang là các thành phần của rốn gan bao gồm tĩnh mạch cửa, ống gan chung và động mạch gan.
Mặt sau thẳng đứng và lõm ra trước tương ứng với chỗ lồi lên của cột sống. có hai rãnh: rãnh phải là tĩnh mạch chủ dưới, rãnh trái là phần tiếp theo của rãnh Arantius. Bên phải tĩnh mạch chủ dưới là thuỳ gan phải, bên trái của rãnh Arantius là thuỳ gan trái, giữa hai rãnh trên là thuỳ I hay thuỳ đuôi hay thuỳ Spigel.
1.2. Các khe của gan
Gan được chia thành nhiều phần nhỏ bởi các khe hay các rãnh. Có 4 khe chính: Khe giữa, khe rốn, khe bên phải, khe bên trái.
1.2.1. Khe giữa: Là một mặt phẳng hợp với mắt dưới gan một góc 75-800 mở về phía trái, ở mặt trên gan khe này đi từ điểm giữa hố túi mật tới bờ trái tĩnh mạch chủ dưới chổ đổ vào của tĩnh mạch gan trái. Khe này chia gan thành gan phải và gan trái, trong khe này có tĩnh mạch gan giữa.
1.2.2. Khe rốn: Còn gọi là khe cửa rốn (Scissure portoombilicale), khe này hợp với mặt dưới gan một góc 450 mở về phía trái, mặt dưới khe này tương ứng với dây chằng tròn ở đầu trước và rãnh Arantius ở đầu sau, ở mặt trên khe này tương ứng với chổ bám của dây chằng liềm. Khe rốn chia gan thành hai thuỳ: thuỳ phải và thuỳ trái.
1.2.3. Khe bên phải bắt đầu ở phía trước nơi điểm giữa của góc gan phải và bờ phải hố túi mật, kết thúc ở phía sau nơi tĩnh mạch gan phải đổ vào tĩnh mạch chủ dưới. Khe này chia gan phải thành hai thuỳ: trước và sau; trong khe có tĩnh mạch gan phải.
1.2.4. Khe bên trái: Đường đi của khe này khác nhau tuỳ theo tác giả, theo Tôn Thất Tùng khi thuỳ trái to nó đi theo một đường chéo từ bờ trái tĩnh mạch chủ dưới tới bờ trước gan ở một điểm cách điểm giữa của đoạn nối từ dây chằng tròn tới dây chằng tam giác một khoát ngón tay. Khi thuỳ trái nhỏ thì nó đi theo một đường ngang. Trong khe này có tĩnh mạch gan trái.
1.3. Các mạch máu gan:
Các mạch máu của gan gồm hai hệ thống: đi vào gan và đi ra khỏi
gan. Sự phân chia của hai hệ thống này tạo nên các đơn vị giải phẫu và chức năng: hạ phân thuỳ, phân thuỳ và thuỳ.
1.3.1. Hệ thống mạch máu đi vào gan: Bao gồm tĩnh mạch cửa và động mạch gan
1.3.1.1. Tĩnh mạch cửa: Bảo đảm 3/ 4 sự tưới máu gan. Thân tĩnh mạch cửa được tạo nên bởi sự hợp lưu của tĩnh mạch lách và tĩnh mạch mạc treo tràng trên, khi tới rốn gan tĩnh mạch này chia thành hai nhánh chính: phải và trái.
Nhánh phải chỉ dài khoảng 2-3 cm đi chếch nhẹ xuống dưới và ra sau, chia thành hai nhánh: Nhánh phân thuỳ trước và nhánh phân thuỳ sau. Nhánh phân thuỳ trước chia thành hai nhánh tận cho hạ phân thuỳ V và VIII. Nhánh phân thuỳ sau chia nhánh cho hạ phân thuỳ VI và VII.
Nhánh trái: Có khẩu kính nhỏ hơn nhánh phải, dài khoảng 3-4cm, đi lên cao ra trước, chia thành hai nhánh: nhánh cho phân thuỳ bên trái, sau đó chia nhánh cho hạ phân thuỳ II và III; nhánh cho phân thuỳ cạnh giữa trái hay phần thuỳ IV hay thuỳ vuông.
Như vậy, phân thuỳ IV tuy nằm bên phải dây chằng liềm nhưng được cấp máu bởi nhánh trái tĩnh mạch cửa nên nó thuộc gan trái hay nói cách khác gan phải (mạch máu) = thuỳ phải trừ phân thuỳ IV; gan trái (mạch máu) = thuỳ gan trái + phân thuỳ IV.
Phân thuỳ I (thuỳ đuôi hay thuỳ Spiegel) nhận máu cả nhánh phải và nhánh trái của tĩnh mạch cửa và đổ ra trực tiếp vào tĩnh mạch chủ không thông qua tĩnh mạch gan.
1.3.1.2. Động mạch gan thường xuất phát từ động mạch thân tạng. Sự phân chia của động mạch gan không đi kèm với sự phân chia của hệ thống như tĩnh mạch cửa.
1.3.2. Hệ thống mạch máu ra khỏi gan.
Hệ thống này gồm 3 tĩnh mạch: gan phải, gan giữa, gan trái ( trước đây gọi là tĩnh mạch trên gan phải, giữa, trái) ba tĩnh mạch này đổ vào tĩnh mạch chủ dưới.
Tĩnh gan phải là tĩnh mạch lớn nhất trong hệ tĩnh mạch gan, dài khoảng 11-12cm, nó bắt nguồn từ bờ trước gan gần góc phải, nằm trong rãnh bên phải và đổ vào tĩnh mạch chủ dưới ở cực trên của thuỳ Spiegel thấp hơn chừng 1-2cm so với chổ đổ của tĩnh gan giữa và tĩnh mạch gan trái. Nó gom máu của phân thuỳ sau và phân thuỳ trước gan phải.
Tĩnh mạch gan giữa nằm trong mặt phẳng khe giữa. Nó thu máu của phân thuỳ trước gan phải và phân thuỳ IV.
Tĩnh mạch gan trái nằm trong khe bên trái, nhận máu của thuỳ bên trái và phân thuỳ
Tĩnh mạch gan giữa và trái thường đổ vào tĩnh mạch chủ dưới qua một thân chung ngắn, chừng 0,5cm (90-95%). Thuỳ đuôi đổ máu một cách trực tiếp vào tĩnh mạch chủ dưới không qua các tĩnh mạch gan vừa nêu trên.
1.4 Giải phẫu đường mật.
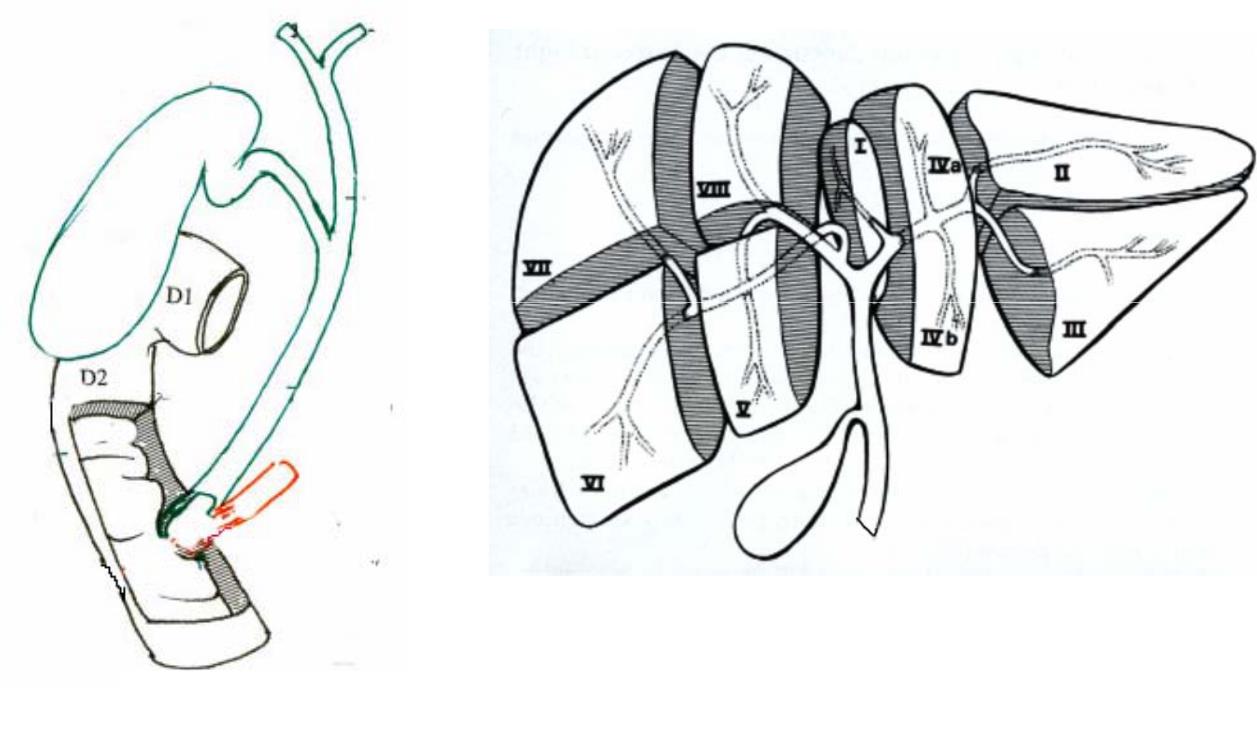
Hình. Giải phẫu đường mật và sự phân chia gan
Trong gan đường mật đi kèm phía trước tĩnh mạch cửa. Trên phim chụp đường mật cản quang cho thấy ống gan trái từ hợp lưu chạy sang trái và chếch nhẹ lên trên để cho một nhánh vào hạ phân thuỳ II, sau đó gập xuống dưới để phân chia vào hạ phân thuỳ III, chỗ gập này tạo nên một khuỷu điện quang vì đây là mốc để xác định nhánh phân thuỳ II và II trên các phim chụp đường mật. Trước khi chia nhánh vào phân thuỳ III tại đây đường mật cũng có một chỗ gập được gọi là khuỷu phẫu thuật vì đây là chổ nối mật ruột trong trường hợp tặc mật vùng rốn gan. ống gan phải đi vào gan một đoạn ngắn thì tách ngay nhánh phân thuỳ trước để cho một nhánh đi lên trên vào hạ phân thuỳ VIII và nhánh đi xuống phía dưới vào hạ phân thuỳ V. Nhánh tận của ống gan phải đi vào phân thuỳ sau và chia các nhánh cho hạ phân thuỳ VII và hạ phân thuỳ VI.
ống gan phải và trái đi ra khỏi gan chừng 1cm thì hợp lại với nhau tại rốn gan để tạo nên đường mật ngoài gan hay còn gọi là đường mật chính chạy phía trước tĩnh mạch cửa, từ rốn gan đến đổ vào nhú tá tràng ở D2. Đoạn đường mật ngoài gan trước chỗ đổ của ống túi mật được gọi là ống gan chung và đoạn còn lại được gọi là ống mật chủ.
Túi mật nằm mặt dưới gan trong hố túi mật bao gồm phần đáy, thân và phễu. ống túi mật đổ vào bờ phải của đường mật ngoài gan.
1.5. Sự phân chia gan
Sự phân chia gan có nhiều điểm khác nhau, sau đây là cách phân chia gan theo Tôn Thất Tùng.
– Hai gan: gan phải và gan trái cách nhau bởi khe giữ
– Hai thuỳ: thuỳ phải và thuỳ trái cách nhau bởi khe rốn
– Năm phân thuỳ: sau, trước, giữa, bên và đuôi.
– Sáu hạ phân thuỳ: II, III, IV,V, VI, VII, VIII. Số I chỉ phân thuỳ đuôi và số IV để chỉ phân thuỳ giữa. Các phân chia theo Tôn Thất Tùng được thể hiện trong bảng 1.
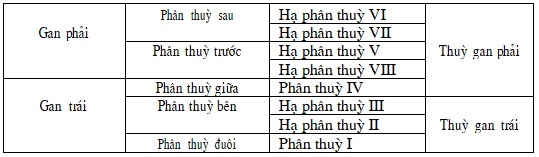
Bảng1. Cách phân chia gan theo Tôn Thất Tùng
Phân chia gan theo một số tác giả khác: Các tác giả Pháp mà đại diện là Claude couinaud và Henri Bismuth; các tác giả Anh như Healay và Schroy, Golsmith và Woodburne. Sự khác biệt giữa các cách phân chia này là sự sử dụng các danh pháp khác nhau và được thể hiện trong bảng 2
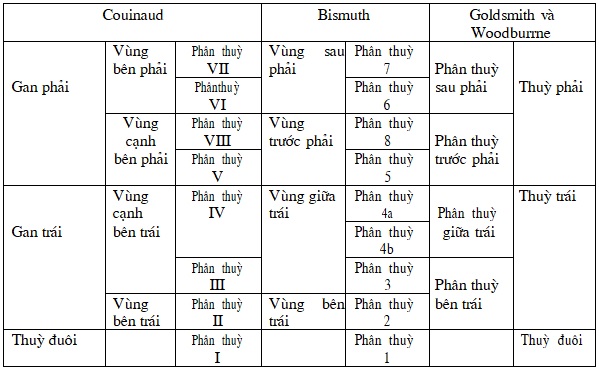
Bảng 2: Cách phân chia gan theo một số tác giả khác
1.6. Một số bất thường về giải phẫu gan và đường mật
1.6.1. Bất thường giải phẫu gan
– Không phát triển hoặc kém phát triển của một thuỳ, phân thuỳ hoặc hạ phân thuỳ, hay gặp là không có thuỳ bên trái hoặc kém phát triển của thuỳ phải. Sự không phát triển của thuỳ gan phải thường kèm theo một số bệnh lý đường mật, tăng áp lực tĩnh mạch cửa, khuyết thiếu cơ hoành phải, quay không đủ vòng của ruột, túi mật không phát triển hoặc túi mật lạc chỗ, nang ống mật chủ.
– Thuỳ phụ của gan: hay gặp nhất là thuỳ phụ Riedel. Thuỳ phụ này có thể biểu hiện lâm sàng của u gan hoặc không có triệu chứng lâm sàng. Nó biểu hiện một thuỳ gan phát triển thêm xuất phát từ hạ phân thuỳ V hoặc VI phía bên phải túi mật phủ lên phía trước thận phải. Đôi khi thuỳ này có thể bị xoắn hoặc ung thư hoá.
Ngoài ra, sự bất thường giải phẫu có thể gặp là gan nhiều thuỳ tách biệt
1.6.2. Bất thường giải phẫu đường mật và túi mật
– Bất thường của túi mật: Túi mật nằm sâu trong nhu mô gan, gập hình móc câu, túi mật đôi, túi mật nằm bên trái hoặc sau đường mật chính.
– Bất thường của ống túi mật: ống túi mật quá ngắn hoặc quá dài, túi mật cắm vào ống gan phải, ống túi mật đôi, ống túi mật quá dài và cắm thấp, ống túi mật cắm bên trái đường mật chính,
– Bất thường của đường mật: Bất thường của đường mật trong gan thường hay gặp. Hình ảnh của đường mật bình thường như đã mô tả ở phần trước chỉ chiếm khoảng 68%, còn lại có thể có những sự thay đổi như sau:
+ Không có ống gan phải, mà ống gan chung chia thành ống gan trái, nhánh phân thuỳ sau và nhánh phân trước gan phải (18%)
+ Nhánh phân thuỳ sau cắm sang ống gan trái (8%)
+ Nhánh phân thuỳ trước hoặc nhánh phân thuỳ sau gan phải đổ thấp vào ống gan chung (6%)
+ Nhánh phân thuỳ trước cắm sang ống gan trái (3%)
+ Nhánh hạ phân thuỳ III cắm vào nhánh phân thuỳ trước gan phải (1%)
+ Nhánh hạ phân thuỳ III và nhánh phân thuỳ IV cắm vào nhánh phân thuỳ sau gan phải.
+ Các dạng đổ vào tá tràng của ống mật chủ và Wirsung: Wirsung cằm vào ống mật chủ, ống mật chủ cắm vào ống Wirsung, ống mật chủ và Wirsung cắm tách rời nhau. Ngoài ra ống mật chủ có thể đổ cao vào D1 hoặc đổ thấp và D3 tá tràng.
1.6.3. Bất thường của các mạch máu gan
– Bất thường của tĩnh mạch gan
Có hai loại bất thường tĩnh mạch gan. Một loại bất thường liên quan đến vùng nhận máu của các tĩnh mạch, trong đó một tĩnh mạch teo nhỏ dẫn đến một tĩnh mạch khác giãn to. Loại bất thường khác liên quan đến gốc của tĩnh mạch và các nhánh khác nhau của chúng. Dưới đây là những bất thường thuộc loại hai:
+ Bất thường tĩnh mạch gan trái: thông thường (80-85%) chỉ có một gan trái duy nhất và nhận máu từ các nhánh của thuỳ trái. 15-20% các trường hợp có một hoặc nhiều tĩnh mạch gan trái bổ sung đổ vào gốc của tĩnh mạch gan trái, vào thân chung của tĩnh mạch gan trái và giữa hoặc trực tiếp vào tĩnh mạch chủ dưới.
+ Bất thường tĩnh mạch gan giữa: Khoảng 90-95% các trường hợp chỉ có một tĩnh mạch gan giữa duy nhất, 3% có 2 tĩnh mạch và 3% có 3 tĩnh mạch gan giữa.
+ Bất thường tĩnh mạch gan phải: 78% các trường hợp có 1 tĩnh mạch gan phải nhận máu từ các tĩnh mạch nhỏ. 16% các trường hợp có 2 tĩnh mạch gan phải tạo thành một thân chung ngắn; 2% có 2 tĩnh mạch gan phải đổ tách biệt nhau vào tĩnh mạch chủ; 4% có 3 tĩnh mạch gan phải.
+ Tĩnh mạch gan phải phụ: Tĩnh mạch gan phải bổ sung là những tĩnh mạch đổ vào tĩnh mạch chủ dưới ở cùng một mức với các tĩnh mạch gan chính khác. Ngược lại, tĩnh mạch gan phải phụ là những tĩnh mạch bổ sung đổ vào tĩnh mạch chủ dưới ở vị trí khác, thường là thấp hơn vị trí của các tĩnh mạch gan. Các nghiên cứu đều cho thấy loại bất thường này rất thay đổi phụ thuộc vào khẩu kính của tĩnh mạch chính. 6-20% các trường hợp có 1 tĩnh mạch gan phải phụ. Các tĩnh mạch này đổ vào tĩnh mạch chủ dưới thấp hơn chỗ đổ của tĩnh mạch gan phải. Chúng thường nhận máu của hạ phân thuỳ VI hoặc V.
– Bất thường của tĩnh mạch cửa trong gan
Bất thường hay gặp nhất của tĩnh mạch cửa trong gan là không có thân chung của nhánh
phân thuỳ trước và phân thuỳ sau phải, nghĩa là các nhánh phân thuỳ này tách trực tiếp từ thân tĩnh mạch cùng với nhánh trái. Bất thường này chiếm khoảng 6-11%. 5-6% các trường hợp nhánh phân thuỳ sau phải xuất phát thấp từ thân tĩnh mạch cửa dưới ngã ba của nhánh tĩnh mạch cửa trái và nhánh phân thuỳ trước. 3-4% nhánh phân thuỳ trước phải xuất phát từ nhánh trái tĩnh mạch của sau ngã ba nhánh phân thuỳ sau và nhánh trái. Trong một số trường hợp có những thay đổi quan trọng của tĩnh mạch cửa phải và trái. Ví dụ: Không có tĩnh mạch cửa phải, khi đó thân tĩnh mạch cửa đổ vào nhánh trái và từ 2 tĩnh mạch này tách ra nhiều nhánh nhỏ cho gan phải.
2. Kỹ thuật chụp cắt lớp vi tính gan và đường mật
2.1. Chuẩn bị bệnh nhân
-Kỹ thuật được tiến hành lúc bệnh nhân đói.
-Nếu chỉ nghiên cứu gan đơn thuần thì không cần cho bệnh nhân uống thuốc cản quang, nhưng nếu thăm khám chung cả ổ bụng thì trước khi chụp 20 phút cần cho bệnh nhân uống 400-500ml thuốc cản quang tan trong nước với nồng độ 2%. Ngay trước khi chụp có thể cho bệnh nhân uống thêm 80-100ml cản quang nói trên. Một số trường phái chỉ cho bệnh nhân uống nước đơn thuần, nhưng thường có nguy cơ hình giả nhiều hơn.
2.2. Kỹ thuật
Bệnh nhân nằm ngửa, trong một số trường hợp có thể cho bệnh nhân nằm nghiêng phải để tránh các hình giả gây ra do khí và cản quang trong dạ dày gây nên. Bệnh nhân nín thở trong thời gian thực hiện các lớp cắt, cần giải thích cho bệnh nhân ngừng thở vào cùng một thời điểm của chu kỳ thở để tránh sự sai lệch giữa các lớp cắt so với các lớp cắt chuẩn đã được xác định trên ” scout view”.
Chiều dày lớp cắt: 10mm hoặc 5 mm liên tục tuỳ theo kích thức của tổn thương. Đặc biệt đối với những tổn thương đường mật thì nên cắt lớp mỏng. Nên sử dụng kiểu cắt xoắn ốc.
Trường khảo sát(FOV): Tuỳ thuộc vào thể tạng bệnh nhân, đủ để thấy toàn bộ ổ bụng phần có gan, không quá rộng để đảm bảo tốt nhất độ phân giải không gian.
Cửa sổ: Cần quan sát gan trên hai thì trước và sau tiêm thuốc trên cửa sổ hẹp với độ rộng từ 100-150UH, đồng thời trên các cửa sổ rộng hơn từ 250-300UH để đánh giá toàn bộ cách cấu trúc xung quanh gan. Cửa số nhu mô phổi cần thiết đối với các lớp cắt đầu tiên, trong trường hợp tổn thương nằm ở ranh giới gan-cơ hoành-đáy phổi.
Tiến trình thăm khám
Sau khi định khu vùng thăm khám trên “Scout view” thì tiến hành các lớp cắt trước và sau tiêm thuốc cản quang.
2.2.1. Các lớp cắt không tiêm thuốc cản quang
Các lớp cắt không tiêm thuốc cản quang được thực hiện trong hầu hết các thăm khám gan với các mục đích sau:
-Đánh giá tỷ trọng của nhu mô gan và phát hiện sự nhiễm mỡ nhu mô gan kín đáo hoặc bệnh nhiễm sắc tố sắt.
-Đo tỷ trọng của tổn thương và các thành phần của nó mà có thể bị che lấp sau khi tiêm thuốc cản quang.
-Phát hiện các ổ chảy máu mới được biểu hiện bằng vùng tăng tỷ trọng tự nhiên ở trung tâm các khối u hoặc trong nhu mô trong trường hợp đụng dập do chấn thương, sự tăng tỷ trọng này sẻ bị xoá đi sau khi tiêm thuốc cản quang.
-Định vị chính xác vùng tổn thương để thực hiện các lớp cắt có tiêm thuốc cản quang, nhất là khi nghiên cứu các khối u và các thành phần mạch máu của nó.
-Để tránh bỏ sót các tổn thương có thể khó thấy hơn sau khi tiêm.
2.2.2. Các lớp cắt sau khi tiêm thuốc cản quang
Nhiều cách tiêm thuốc cản quang đã được nêu ra tùy thuộc vào thời gian cắt của máy với mục đích làm cản quang không chỉ các mạch máu mà còn làm tăng tỷ trọng của toàn bộ nhu mô gan. Trong trường hợp bệnh lý sự tiêm thuốc cản quang vào mạch máu có tác dụng làm tăng độ chệnh lệch tỷ trọng giữa tổn thương u và nhu mô gan xung quanh. Sự chệnh lệch tỷ trọng này xẩy ra ở giai đoạn mất cân bằng khi chất cản quang đang chủ yếu ở trong các khoang mạch máu, có nghĩa là 90-120giây sau khi tiêm tĩnh mạch nhanh (embole intraveineux) hoặc ngay sau khi chuyền tĩnh mạch nhanh (perfusion intraveineuse).
Tiêm tĩnh mạch nhanh (embole intraveineux): Là kỹ thuật được áp dụng nhiều nhất hiện nay bằng cách tiêm tĩnh mạch nhanh bằng máy hoặc tiêm bằng tay liều thuốc cản quang 1-1,5ml/kg với lưu lượng 2-5ml/s. Nhiều lớp cắt được thực hiện trong vòng 60-90 giây. Với cách tiêm nhanh này cho phép thuốc cản quang lần lượt đi qua động mạch gan (20-30 giây sau khi bắt đầu tiêm), tiếp đến là tĩnh mạch cửa (40-60 giây) và cuối cùng là nhu mô gan tăng tỷ trọng cao nhất vào khoảng 60 đến 100 giây sau khi bắtđầu tiêm. Tuy nhiên đây là thời gian lý thuyết, trên thực tế nó còn tuỳ thuộc nhịp tim và tình trạng cụ thể của bệnh nhân.
Tuỳ theo tích chất bệnh lý có thể khảo sát gan mật ở các thì khác nhau sau khi tiêm. Chụp một thì ngay sau khi tiêm tĩnh mạch nhanh. Kỹ thuật này thường khảo sát gan ở cuối thì động mạch và đầu thì tĩnh mạch cửa. Để đánh giá huyết động học của vùng tổn thương người ta áp dụng ký thuật chụp gan 3 thì. Kỹ thuật chụp gan 3 thì được thực hiện bằng tiêm tĩnh mạch nhanh bằng tiêm máy hoặc tiêm tay với tốc độ tiêm 3-5ml/s, liều 2ml thuốc cản quang/kg cân nặng. Thì động mạch được thực hiện ở giây thứ 20-30 kể từ khi bắt đầu tiêm, thì tĩnh mạch cửa ở giây thứ 40-60 và thì muộn ở phút thứ 2-3. Chụp gan 3 thì chỉ thực hiện được ở các máy cắt lớp xoắn với thời gian cho mỗi vòng cắt nhanh <1giây. Các máy chụp cắt lớp đa dãy đầu thu cho phép khảo sát huyết động học của gan một cách tỷ mỷ hơn với thì động mạch sớm (giây thứ 15-20 từ khi bắt đầu tiêm), thì động mạch muộn (giây thứ 30), thì tĩnh mạch cửa (giây thứ 40-60).
Truyền tĩnh mạch nhanh (perfusion intraveineuse). Kỹ thuật này đòi hỏi phải truyền tĩnh mạch với liều thuốc cản quang cao trong thời gian ngắn (30-60ml/phút tối đa không quá 5phút). Nếu truyền tĩnh mạch chậm thì có thể che lấp mất tổn thương.
Chụp cắt lớp vi tính mạch máu (Angio-scanner) Kỹ thuật tiêm tĩnh mạch nhanh, nhưng tiến hành các lớp cắt 15″, 30″, 45″, 1’30, 2’30” và trên 5 phút tại một vùng khu trú đã được xác định trên các lớp cắt không tiêm thuốc cản quang. Đồng thời, người ta tiếp tục thực hiện các lớp cắt phụ thêm ở các vùng khác của gan để nghiên cứu toàn bộ gan. Kỹ thuật này thường được áp dụng cho các trường hợp u máu, phì đại thể nốt khu trú, u tuyến lành tính.
Một số kỹ thuật đặc biệt khác:
Tiêm thuốc cản quang qua đường động mạch: Có thể vào động mạch gan (artério-scanner), vào động mạch mạc treo tràng trên (porto-scanner) thường được sử dụng để tìm kiếm các tổn thương nhỏ trước khi phẫu thuật hoặc trước khi điều trị bằng hoá chất. Tuy nhiên, hai kỹ thuật này ít được sử dụng.
Tiêm iodolipide: Nhằm lợi dụng tính chất cố định của hoá chất này kéo trong hệ thống lưới nội mô của gan để tìm các tổn thương các tổn thương nhỏ nhất là các tổn thương của các bệnh máu.
Tiêm lipiodol: Lipiodol tiêm qua đường động mạch gan có thể cố định trong các xoang bất thường của các khối u gan. Tiêm 3-10ml lipiodol khi chụp động mạch gan và chụp cắt lớp vi tính sau 7-10 ngày có thể cho thấy được các khối ung thư tế bào gan nghi ngờ trên lâm sàng.
Chụp cắt lớp vi tính đường mật (cholangio-scanner): Chụp cắt lớp vi tính sau khi làm cản quang đường mật bằng thuốc cản quang đường uống hoặc đường tiêm tĩnh mạch được áp dụng cho các trường hợp giãn đường mật trong gan bẩm sinh, để xác định có sự thông thương giữa đường mật và nang gan hay không, đồng thời kỹ thuật này cũng có thể được áp dụng trong trường hợp sỏi trong gan. Kỷ thuật này ít được áp dụng trên thức tế ở Viêt nam.
3.Hình ảnh chụp cắt lớp gan bình thường
3.1. Phân chia thuỳ và phân thuỳ gan trên chụp cắt lớp vi tính
Các mốc để phân chia thùy, phân thuỳ gan trên các phim chụp cắt lớp vi tính chủ yếu là các nhánh của tĩnh mạch cửa và tĩnh mạch gan và vị trí của lớp cắt
3.2 Hình ảnh chụp cắt lớp vi tính gan, đường mật bình thường
Các cấu trúc của gan, đường mật trên phim chụp cắt lớp vi tính cũng được thể hiện gần giống như trên siêu âm. Tuy nhiên, trên các phim chụp cắt lớp vi tính thông thường các cấu trúc này được thể hiện chủ yếu bằng các lớp cắt ngang theo trục, chỉ trên các lớp tái tạo của chụp cắt lớp vi tính đa dãy đầu thu thì các cấu trúc này mới có thể được đánh giá trên các mặt phẳng khác. Phân tích hình ảnh gan và đường mật trên chụp cắt lớp vi tính được thực hiện qua các thì không và có tiêm thuốc cản quang. Các thành phần của gan hiện rõ nhiều hay ít tuỳ thuộc vào các thì thăm khám tương ứng : Thì không tiêm cản quang ; thì sau khi tiêm cản quang bao gồm thì động mạch, thì tĩnh mạch và thì nhu mô gan.
3.2.1. Tỷ trọng bình thường của gan
Tỷ trọng bình thường của gan ở người lớn khi không tiêm thuốc cản quang thay đổi từ 54-68UH, còn các mạch máu thì có tỷ trọng thấp hơn khoảng 45UH và vì thế chúng có thể thấy được trên các phim chưa tiêm cản quang. Tỷ trọng của nhu mô gan cao hơn tỷ trọng của nhu mô thận, nhu mô tụy và nhu mô lách khoảng 8+/- 4UH.
Sau khi tiêm tĩnh mạch nhanh thuốc cản quang với liều 60ml và lưu lượng 10ml/s tỷ trọng của nhu mô gan tăng cao nhất tới 93+/- 8UH ở giây thứ 45-60, sau đó tỷ trọng này giảm xuống một cách nhanh chóng. Các mạch máu đi vào và ra khỏi gan được hiện hình rõ trên các phim sau khi tiêm thuốc cản quang.